Перше скринінгове дослідження під час вагітності — відповідальний і дуже важливий етап. Його з нетерпінням чекають усі майбутні мами, адже це обстеження має відповісти на головне питання — чи все в порядку з дитиною. Коли і як проводиться діагностика, а також які результати можна вважати нормальними, піде мова в цій статті.
Що це таке?
Пренатальний скринінг часом настільки лякає вагітних, що деякі навіть відмовляються проходити таке обстеження. Цьому сприяють численні форуми для жінок в «цікавому положенні», на яких детально описуються всі «жахи» скринінгу, переживання матусь.
Насправді нічого страшного в цьому обстеженні немає. Скринінг являє собою комплексне дослідження, спрямоване на виявлення у жінки потенційно можливих ризиків провести на світло малюка з генетичними порушеннями.
Комплекс складається з УЗД і лабораторного дослідження венозної крові вагітної.
У перекладі з англійської «скринінг» – це «відбір», «відсів», «сортування». Цей термін вживається в економіці, соціології та інших областях, медицина – не виняток. Вагітні — особлива категорія пацієнтів, яка потребує особливого підходу і більш ретельному лікарському обстеженні. Важливо розуміти, що скринінг сам по собі ніяких хвороб не виявляє, і ніяких діагнозів ні мамі, ні її майбутній дитині за його результатами поставлено бути не може.
Це комплексне обстеження лише виявляє серед загальної маси майбутніх матусь жінок, у яких ризики провести на світло малюка з грубими вадами розвитку, генетичними відхиленнями вище, ніж у інших. Високі ризики народити дитину з патологіями — ще не вирок, і в більшості випадків з малюком все гаразд, але таких жінок слід більш ретельно обстежувати.
Всього за період виношування дитини жінці належить три таких скринінгу у 1 триместрі, у 2 і 3 триместрах. Перший скринінг при вагітності вважається найбільш важливим та інформативним.
Ще не так давно, якихось два десятиліття тому, акушерам було досить складно визначити навіть стать майбутньої дитини, а вже патології розвитку малюка часом залишалися таємницею за сімома печатками до самих пологів. З 2000 року в нашій країні практикується загальне скринінгове обстеження майбутніх мам, і це дозволило зменшити кількість малюків, народжених з такими тяжкими захворюваннями, як синдром Дауна, синдром Тернера.
Діагностика є повністю безкоштовною для пацієнтки, напрям на нього отримують всі встали на облік по вагітності жінки. Отримані результати — не керівництво до негайних дій. Якщо підтвердиться, що дитина дійсно хвора, жінці дадуть направлення на переривання вагітності за рекомендацією лікаря.
Скористатися цією можливістю або зберегти і провести на світло «особливого» малюка — вирішувати тільки самої жінки, примушувати її до якого-небудь рішення ніхто не стане.
Цілі
Головна мета допологового исследовния — виявити завагітніли жінок групи ризику. Природа, звичайно, поки ще мудрішими і витонченішими людини і всіх його досягнень, а тому передбачити всі можливі вади розвитку малюка не може ні один, навіть самий досвідчений лікар, ні одна сучасна діагностика. Тому перелік проблем, ймовірність яких «обчислюється» в процесі першого скринінгу, обмежений лише декількома серйозними захворюваннями і станами. Перший скринінг, зокрема, виявляє ймовірність таких патологій.
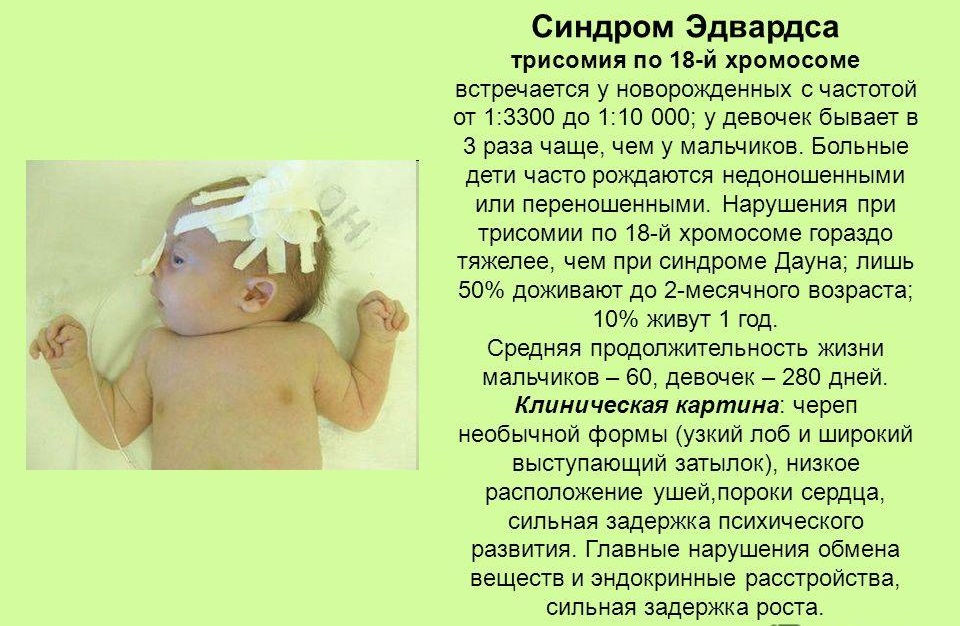
Синдром Едвардса
Це один з найбільш важких вроджених вад розвитку. Причина його виникнення криється в трисомії 18 хромосоми. Вірогідність його розвитку має чіткий зв'язок з віком вагітної — у жінок після 40 років ризик народити дитини з таким діагнозом вище. В цілому, захворювання не вважається поширеним, у «вікових» матусь ризик становить близько 0,7%.
Це не говорить про те, що синдром Едвардса може загрожувати тільки малюкам вагітних з передумовами в силу віку, і у цілком молодих дівчат може виникнути зайва хромосома в 18 парі, особливо, якщо вони страждають діабетом.
У малюків спостерігається низький вага при народженні, деформація особових і черепних кісток, у них аномально маленький ротовий отвір, сильно видозмінені вушка, можуть повністю бути відсутнім слухові проходи. У 60% випадків є порок серця. Майже у кожного малюка з синдромом Едвардса сильно викривлені стопи, спостерігаються судомні напади, є аномалії у розвитку мозочка. Такі діти являються розумово відсталими, патологія класифікується за типом олігофренії.
Переважна більшість малюків з таким синдромом гинуть протягом перших трьох місяців з моменту народження. До року вдається дожити лише 3-5% дітей. Патологія невиліковна, коригуванню не підлягає.
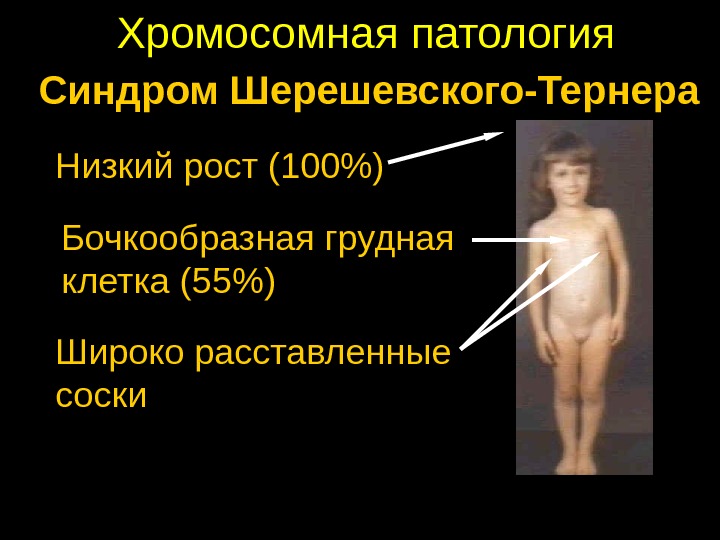
Синдром Тернера
Повна назва захворювання — синдром Шерешевського-Тернера. Хромосомне порушення виникає в Х-хромосомі. Такі малюки народжуються низькорослими, з статевим інфантилізмом, а також деякими фізичними мутаціями. Вагітність таким малюком майже завжди протікає на тлі важкого токсикозу і постійної загрози переривання, пологи найчастіше носять передчасний характер.
Хвороба супроводжується не тільки відсутністю або недорозвиненням статевих залоз, але і множинними вадами кісткової системи — можуть бути відсутніми фаланги пальців, викривлені ліктьові суглоби, плеснові кістки більш короткі, є проблеми з хребтом. Як і більшості хромосомних хвороб, цього синдрому притаманні вади серця та великих судин. Розумова відсталість розвивається за типом інфантилізму, інтелект у більшості дітей збережений.
Синдром Корнелії де Ланге
Це спадкове захворювання, при якому відбуваються мутації в гені NIPBL. З-за цього у дитини деформовані кістки черепа та обличчя, не вистачає пальців на ручках, є виражена розумова відсталість. При синдромі часто спостерігаються проблеми з зоровими і слуховими функціями, тяжкі аномалії зачіпають нирки, серцево-судинну системи, печінка, репродуктивну систему.
У дітей є схильність до судомних нападів, діти не можуть контролювати власних рухів, часто самі собі завдають травми. За типом психічного відхилення є імбецилами з порушеннями навіть найпростішої розумової діяльності.
Тільки у 20% таких малюків захворювання протікає без грубих психомоторних проявів, але навіть таким дітям властиві патології розвитку кісток і внутрішніх органів.
Синдром Дауна
Це найбільш поширена хромосомна патологія, при якій є зайва хромосома у 21 парі. Іншими словами, в каріотипі малюка є 47 хромосом, тоді як у здорової дитини їх повинно бути рівно 46. У таких дітей своєрідно змінено особу — воно більш плоске, шия коротка, потилицю сплощений. У чотирьох з десяти немовлят, які з'явилися на світ з цим синдромом, є пороки серця і судин, у трьох малюків — вроджене косоокість.
Не без підстав на те генетика вважає, що ймовірність народити дитини з синдромом Дауна більше у жінок із збільшенням віку. Наприклад, у молодої вагітної в 24 роки базовий ризик складає 1: 1500, якщо майбутній мамі вже 28-29 років ризик зростає до 1: 1000. Вагітні старше 35 років повинні пам'ятати, що ризик – 1: 214. Після 45-ти вірогідність найбільш висока – 1: 19.
Це означає, що один із 19 дітей, народжених дамами після 45 років, з'являється на світ з невтішним діагнозом.
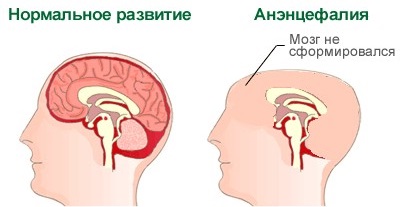
Дефекти нервової трубки (аненцефалія)
Такий порок може «закластися» з-за шкідливого або токсичного впливу на материнський організм в самому початку періоду виношування малюка. Науці достеменно відомі ці терміни — це період між третьою і четвертою тижнями вагітності.
Дефекти виявляються недорозвиненням півкуль мозку або їх повною відсутністю, іноді відсутні і кістки черепа. Таким чином, малюк просто не має голови. Цей порок на 100% летальний. Більшість малюків гине ще в материнській утробі, деяким вдається дожити до пологів, але їм не судилося довге і щасливе життя.
Смерть припадає на перші години після народження, рідше дитина може «протриматися» кілька днів.
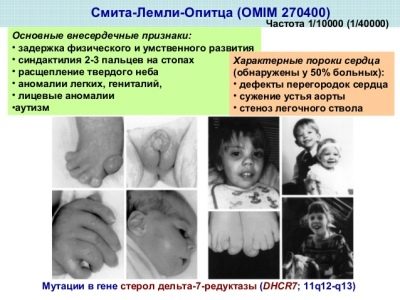
Синдром Сміта-Лемли-Опіца
Стан вродженого дефіциту особливого ферменту – 7-дегідрохолестерол редуктази, відповідального за вироблення холестеролу. В результаті нестачі холестеролу, починають страждати всі органи і системи на клітинному рівні, оскільки речовина вкрай необхідно живій клітині. Тяжкість захворювання у дитини визначається характером дефіциту.
При незначному відхиленні у дитини з'являються помірні розумові проблеми, а при серйозному дефіциті недуга супроводжується грубими пороками як на фізичному, так і на психічному рівні.
Особливість таких новонароджених — зменшений головний мозок, багато страждають аутизмом, у них деформовані кістки, сухожилля, є вади внутрішніх органів, можуть бути порушені зір і слух. До дефіциту важливого ферменту призводить збій у гені DHCR7.
Саме захворювання зустрічається рідко, але у скринінг синдром включили неспроста — кожен тридцятий дорослий є носієм мутованого гена DHCR7. І питання тільки в тому, передасть мама або тато своєму чаду цей ген чи ні.
Немолярная триплодия
Грубе генетичне порушення, пов'язане із зміною кількості хромосом в будь-якій парі, відбувається спонтанно, «волею матінки-природи». Ні мама, ні тато не винні в тому, що замість 23 пар, у дитини закладається 46 або 69. Жити з таким каріотипом немає ніякої можливості, тому в більшості своїй плід гине ще в материнській утробі, проте можливі варіації — дитина народжується, але гине через кілька годин, дитина народжується і вмирає за кілька днів.
Патологія може виникнути навіть тоді, коли обоє батьків повністю здорові, не є носіями спадкових захворювань.
Наступна спроба зачати дитину у цієї пари може бути цілком успішною, ймовірність повторення немолярной триплодии вкрай низька.
Синдром Патау
До розвитку цього захворювання призводить зайва хромосома в 13 парі, тому її ще називають трисомією 13 хромосоми. Лікарі бачать чітку взаємозв'язок між виникненням хромосомної аномалії та віком матері. Ризики підвищуються по мірі збільшення віку вагітної.
Синдром протікає з грубими вадами розвитку — у дитини спотворені лицьові кістки, головний мозок має дуже малі розміри. Можуть бути недорозвинені або взагалі нерозвинені органи зору, слуху. Нерідко зустрічається так звана циклопия, коли у дитини є тільки одне око, розташований по центру лоба. Можуть бути множинні тріщини лицьових кісток.
Синдром супроводжується вадами розвитку внутрішніх органів, а також коригуються таким чином порушеннями ЦНС. Багато діти гинуть у перші місяці після народження, лише одиницям вдається дожити до 5-7 років, причому вони є глибокими ідіотами, навчання або самообслуговування, а також зацікавленість у чому-небудь у такого малюка повністю виключені.
Після введення обов'язкового скринінгу кількість дітей, які з'являються на світ з цими недугами, вдалося істотно знизити. Так, до 2000 року один з 700 малюків з'являвся на світ із синдромом Дауна, а після того, як лікарі навчилися встановлювати ризики, лише один на 1200 новонароджених страждає такою недугою, та й то здебільшого батьки самі так вирішили, адже останнім часом ставлення до «сонячних» дітей у суспільстві змінилося, і деякі мами усвідомлено зберігають вагітність, навіть знаючи, що у них має народитися такий особливий малюк.
Пренатальна діагностика не виявляє патології, а лише деякі ознаки можливих пороків, встановити ж істину можуть інші діагностичні методи, про які ми розповімо нижче.
Група ризику
Одна з вищеописаних патологій може виникнути абсолютно у будь-якої жінки, проте існують так звані групи ризику. У них входять майбутні мами, у яких імовірність генетичних проблем плода вища, ніж у інших.
Так, до їх числа відносяться:
- пізні пологи (якщо вагітна старше 35 років);
- вагітні, у яких раніше були викидні через хромосомних аномалій розвитку плода, а також жінки, які народжували дітей із спадковими захворюваннями;
- дівчата і жінки, в анамнезі яких є більше двох викиднів, що сталися один за іншим;
- вагітні, які через незнання чи з інших причин початку вагітності продовжували прийом медикаментозних препаратів, заборонених до прийому під час виношування дитини;
- вагітні від близького кровного родича;
- вагітні від донорської сперми;
- жінки, які не володіють інформацією про стан здоров'я батька дитини і не мають з ним контакту;
- жінки, які працюють у шкідливих умовах, особливо якщо їхня праця пов'язана з радіоактивним опроміненням, а також жінки, чиї чоловіки працюють в таких умовах і піддаються впливу радіації;
- жінки, у яких в сімейному анамнезі є родичі з генетичними захворюваннями, а також дами, чиї дружини мають таких родичів.
Якщо у дівчини в молодому віці зачатий бажана дитина від цілком здорового чоловіка, то ризики аномалій нижче, але виключити їх зовсім не можна. Саме тому важливо не відмовлятися від проходження такого обстеження.
Незважаючи на те, що скринінг обов'язковий для всіх, всі процедури проводяться тільки за згодою вагітної, якщо такого немає, то насильно обстежити майбутню маму, навіть якщо вона відноситься до групи ризику, ніхто не стане.
Терміни проведення
Перший пренатальний скринінг проводиться в строго визначені терміни — з 11 по 13 тиждень вагітності. Слід розуміти, що направлення на аналізи і УЗД жінка може отримати як на одинадцятому тижні (10 повних акушерських тижнів), так і на чотирнадцятому тижні (в 13 повних тижнів). Пізніше скринінгове обстеження першого триместру не проводиться, оскільки інформативність деяких маркерів і показників висока тільки в означений період.
Акушерські тижні — це не тижні, що минули з моменту зачаття, як помилково вважають деякі вагітні. Це час, що минув з першого дня останньої менструації. Таким чином, акушерські тижні — це строк від зачаття + приблизно 2 тижні. Це означає, що плоду на момент обстеження буде приблизно 9-11 тижнів від зачаття.
Направлення видається лікарем, у якого на обліку стоїть вагітна. Якщо жінка стала на облік пізніше 13 тижнів, то перший скринінг для неї не проводиться, і вся відповідальність за можливі невиявлені патології у малюка лягає на її плечі.
Підготовка
Термін, в який проводиться перший скринінг, не настільки великий, а тому лікарям непросто розглянути крихітного малюка. Вплинути на результати обстеження можуть найрізноманітніші речі — від температури у мами до шкідливих звичок, таких як куріння або вживання алкогольних напоїв. Якщо вагітна не висипається, сильно нервує, страждає токсикозом, це теж може позначитися на кінцевому результаті, особливо на параметрах аналізу крові.
Підготовка до першого дослідження містить у собі оцінку загального самопочуття. Жінка обов'язково повинна повідомити свого лікаря про те, як вона себе відчуває, достатній її сон, і чи немає ознак втоми, інфекційного захворювання, застуди.
Щоб результати УЗД були більш точними, а лікар отримав можливість краще розглянути дитину, жінці слід за кілька годин до відвідування кабінету ультразвукової діагностики звільнити кишечник і сечовий міхур. Для усунення кишкових газів слід прийняти дозу «Симетикона» або «Еспумізан». Якщо газів буде багато, то роздутий кишечник може здавити органи малого тазу, що в свою чергу ускладнює діагностику.
УЗД на цьому терміні найчастіше проводиться трансвагінальним способом, а тому не потрібно наповнювати заздалегідь сечовий міхур.
Найбільш ретельно варто підготуватися до здачі аналізу крові, адже на біохімічні дослідження може вплинути будь-фактор. За кілька днів до скринінгу жінці рекомендується щадна дієта, яка повністю виключає жирну і смажену їжу, спеції і копченості, занадто солоні і мариновані продукти харчування. Щоб знизити газоутворення в кишечнику, варто також утриматися від великої кількості сирих овочів, від капусти в будь-якому вигляді, від бобових і жирних молочних продуктів, від здобної випічки і солодощів.
Їсти перед процедурою не можна. Останній прийом їжі повинен бути не пізніше, ніж за 6 годин до здачі аналізів.
Порядок проведення
Скринінг першого триместру не тільки самий інформативний з трьох пренатальних скринінгів, але і самий суворий. Він повинен проводитися в певній послідовності. Важливо, щоб і лабораторні аналізи, і ультразвукова діагностика були проведені в один день з невеликою різницею в часі.
В призначений час (зазвичай це ранок, оскільки слід приходити натщесерце), жінка приходить на консультацію і спочатку проходить в кабінет свого акушера-гінеколога. Там її чекає заповнення спеціальної діагностичної форми, в яку заносять необхідні для генетичних прогнозів дані. Чим більше фактів буде зазначено в формі, тим точнішим буде прогноз.
До діагностично важливої інформації належать вік жінки і її партнера, вага вагітної, зростання, акушерський анамнез. Обов'язково вказуються всі вагітності, які були до поточної, а також їх результат. Якщо були викидні, то слід указати, з якої причини вони відбулися, якщо вона достовірно відома і підтверджена результатами біопсії.
Якщо у жінки раніше народжувалися діти з хромосомними синдромами, вродженими вадами, ця інформація також вказується, як і наявність родичів з спадковими захворюваннями.
Якщо вагітна палить або вживає алкоголь або наркотики, цей факт також повинен бути позначений, оскільки такі шкідливі звички не можуть не відбиватися на складі крові. У діагностичну форму заносять усі хронічні захворювання, які є у майбутньої мами.
Після цього вагітна відправляється на УЗД або в процедурний кабінет. Немає чітких рекомендацій, що за чим повинно слідувати, найчастіше в російських жіночих консультаціях починають саме з ультразвукової діагностики, а потім відразу беруть у вагітної кров на біохімічний аналіз. УЗД можуть провести не тільки трансвагінально, але і трансабдомінально, датчиком зверху живота, якщо жінка має худорляву статуру і огляд через передню черевну стінку не утруднений.
Вагінальним датчиком огляд здійснюється через стінку піхви всередині, цей метод є найбільш доцільним для першого триместру взагалі і для жінок із загрозою викидня зокрема, оскільки він дозволяє, крім дитини, детально дослідити стан цервікального каналу.
Кров беруть з вени традиційним способом. Всі інструменти і використовуються одноразові пробірки, стерильні. Результати УЗД жінці видаються відразу, результатів лабораторних досліджень крові доведеться почекати кілька днів або навіть тижнів.
Загальний висновок про проходження скринінгу з розрахованими ризиками патологій плоду жінка отримує після того, як готові аналізи крові, оскільки УЗД окремо від лабораторних даних не розглядається.
Що можна побачити на УЗД?
На УЗД в ході першого скринінгу жінка зможе побачити свого малюка. Для багатьох — це перша зустріч з малюком. Дитина, який перестав бути ембріоном і став плодом, зможе порадувати маму своїм гучним і ритмічним серцебиттям, показати їй, як добре він навчився рухатися, хоча вона цього поки що не відчуває. На УЗД в кінці першого триместру можна визначити кількість плодів, їх життєздатність, особливості розвитку.
Розміри плоду допомагають зорієнтуватися в точних термінах і розрахувати передбачувану дату пологів.
Хороший ультразвуковий сканер в високим дозволом на цьому терміні показує голівку і особовий профіль плода, його ручки та ніжки, пальчики на руках, очниці. Доктор зможе оглянути плаценту, пуповину, оцінити стан матки і труб, навколоплідних вод. Кілька так званих маркерів генетичних патологій допоможуть зробити висновок про те, чи є у малюка ймовірність вродженого хромосомного захворювання.
При сприятливому огляді і на хорошому апараті лікар теоретично може дізнатися стать дитини, але гарантувати нічого не стане, адже статеві відмінності між хлопчиками та дівчатками у цей період вагітності не настільки сильно виражені.
Визначення статі дитини не входить в перелік вакансій лікарів питань під час скринінгу, а тому за цю послугу жінці доведеться заплатити за тарифами надання платних послуг даної медичної організації, в якій вона проходить діагностику. Виняток становлять лише випадки, коли від статевої приналежності залежить генетичне благополуччя малюка. Наприклад, гемофілія буває тільки у хлопчиків.
Якщо жінка є носієм цього захворювання, то ймовірність передати його синові висока, а тому статева ідентифікація має діагностичну цінність.
Розшифровка результатів УЗД
Все, що побачить на екрані ультразвукового сканера лікар-діагност, оформляється протокол скринінгового дослідження. У ньому зазначається основна інформація про малюка. Головні розміри, які дозволяють судити про самопочуття малюка, а також про точну дату зачаття — куприка-тім'яної розмір (візуальний відрізок від куприка до тім'я при найбільшій разгибе), бипариентальный розмір (відстань між скроневими кістками, поперечний розмір голови), окружність голови малюка. Оцінюється частота биття серця, а також рухова активність плода.
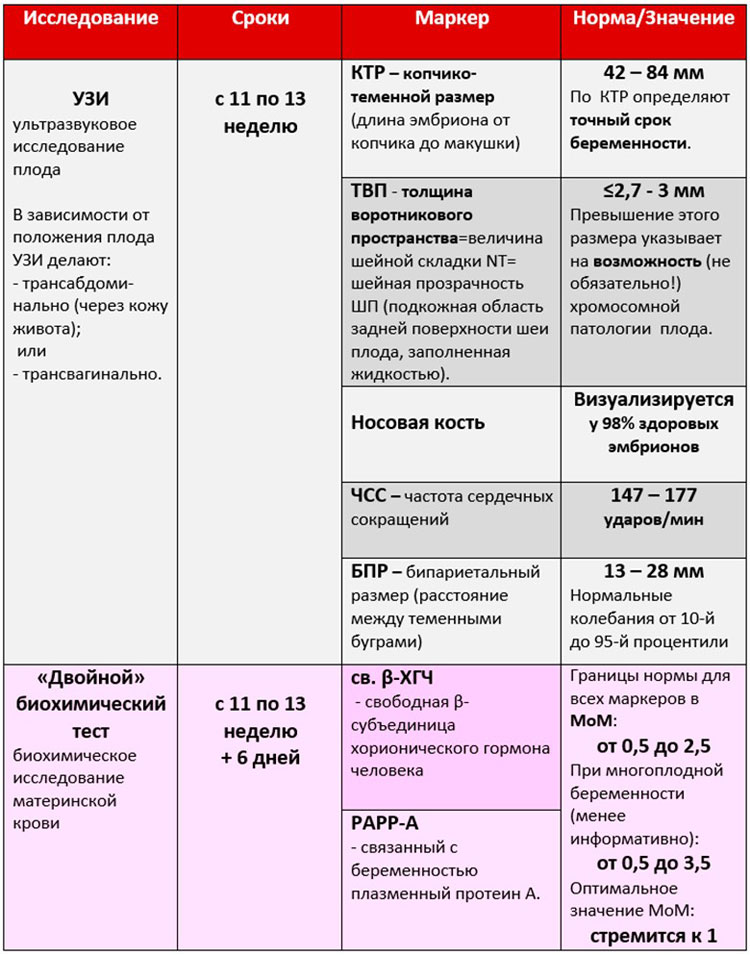
Ті самі особливі маркери, які здатні стати непрямими ознаками грубих вад розвитку генетичного спрямування, це ТВП — товщина комірцевого простору і довжина кісток носа. На ці два параметри звертається особлива увага. Норми та допустимі похибки для першого скринінгу такі.
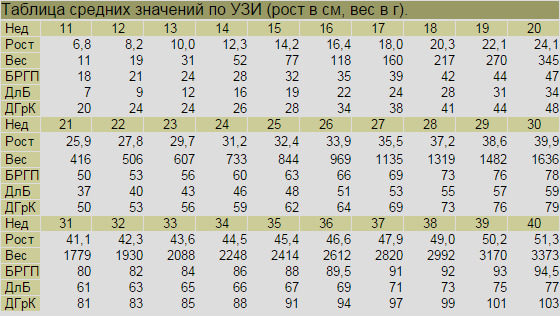
Куприка-тім'яної розмір (КТР) — усереднені значення:
Числове значення КТР, мм | Відповідає терміну вагітності (тиждень+ день) |
33 | 10+1 |
34-35 | 10+2 |
36 | 10+3 |
37 | 10+4 |
38 | 10+5 |
39 | 10+6 |
40-41 | 11 тижнів рівне |
42 | 11+1 |
43-44 | 11+2 |
45-46 | 11+3 |
47 | 11+4 |
48 | 11+5 |
49-51 | 11+6 |
52 | 12 тижнів рівне |
53-54 | 12+1 |
55-57 | 12+2 |
58-59 | 12+3 |
60-61 | 12+4 |
62-63 | 12+5 |
64-65 | 12+6 |
66-67 | 13 тижнів рівне |
68-69 | 13+1 |
70-71 | 13+2 |
72-73 | 13+3 |
74-75 | 13+4 |
75-78 | 13+5 |
79-81 | 13+6 |
Зменшення КТР може говорити про те, що термін жінці поставлений з помилкою, таке може бути, зокрема, з-за пізньої овуляції. Якщо показники цього розміру відстають від норми незначно, нічого тривожного в цьому немає, просто за розвитком дитини лікарі будуть спостерігати більш уважно. Однак якщо розбіжність з нормативами виникає більше, ніж на 10 діб від реального терміну і показаного вимірами на УЗД, то мова може йти про затримку росту плода, а також про можливі генетичні проблеми, при яких формування дитини протікає уповільнено, неправильно.
Бипариентальный розмір (БПР) — норми і варіанти:
Термін виношування (акушерські тижні) | БПР — середня норма, мм | БПР — допустимі коливання, мм |
10-11 тиждень | Не визначається | Не визначаються |
11-12 тиждень | 17 | 13-21 |
12-13 тиждень | 21 | 18-24 |
13-14 тиждень | 24 | 20-28 |
Бипариентальный розмір на першому скринінговому обстеженні визначають не всі лікарі і не у всіх випадках. На одинадцятому тижні цей розмір вивести досить складно. Сильне відставання цього розміру від гестационной вікової норми часто говорить про уповільнення темпів розвитку дитини з-за несприятливих факторів, які впливають на малюка і маму — шкідливі звички, хронічні хвороби жінки, плацентарна недостатність, неповноцінне мізерне харчування мами, а також медикаменти, отрути і токсини — все це може призвести до затримки внутрішньоутробного розвитку.
Перевищення поперечного відрізка між скроневими кістками іноді говорить про неправильно встановленому терміні вагітності. Таке положення справ трапляється у жінок, які страждають нерегулярним циклом, не пам'ятають дату останньої менструації, а також у жінок з ранньою овуляцією.
Окружність голови — норми:
Акушерський термін | Значення окружності голови у нормі, мм | ОГ — допустимі нормальні коливання, мм |
10 тижнів | Вимірювання проводять, дані відсутні | Вимірювання проводять, дані відсутні |
11 тижнів | 63 | 53-73 |
12 тижнів | 71 | 58-84 |
13 тижнів | 84 | 73-96 |
Частота серцевих скорочень — середні показники:
Акушерський термін (повних тижнів) | ЧСС середня норма | ЧСС — можливий діапазон норми |
10 тижнів | 170 | 161-179 |
11 тижнів | 165 | 153 -177 |
12 тижнів | 162 | 150-174 |
13 тижнів | 159 | 147-171 |
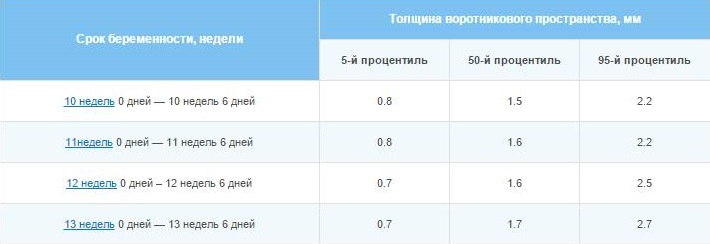
Маркери хромосомних патологій — ТВП та кістки носа:
Термін у тижнях +дні | ТВП -норма, мм | ТВП — варіанти норми, мм | Довжина кісток носа – норми, мм | Довжина кісток носа — варіанти, мм |
10+0 -10+6 | 1,5 | 0,8 -2,2 | 1,1 | 1,6-2,7 |
11+0 – 11+6 | 1,6 | 0,8-2,4 | 2,3 | 1,8-2,9 |
12+0 – 12+6 | 1,6 | 0,8 -2,5 | 2,4 | 1,8-3,1 |
13+0 – 13+6 | 1,7 | 0,8 -2,7 | 2,7 | 1,9-3,4 |
14+0 | 1,8 | 0,8 -2,8 | 3,5 | 2,7-4,2 |
Товщина комірцевого простору — це розмір шийної складочки від шкіри до м'язових і кісткових тканин. Багатьом хромосомних аномалій властива набряклість, і саме в зоні задньої поверхні шиї її розглянути простіше всього. Показник вважається актуальним тільки в період проведення першого скринінгу.
Як тільки жінка переходить на п'ятнадцяту акушерську тиждень (14 повних), у розмірі комірцевої шийної складки немає більше ніякого сенсу.
Для майбутніх мам, які дуже переживають за ТВП, як заспокоєння можна навести цікаві факти — не кожне перевищення розмірів ТВП говорить про те, що дитина хвора. Так, лише у 7% дітей, ТВП яких на цьому терміні було більше норми (в межах 3,5-3,8 мм), згодом діагностували синдром Дауна. Зате при перевищенні норми на 8 мм, якщо ТВП дорівнювало 9-10 мм, більше половини дітей в ході додаткового обстеження виявилися хворі тим чи іншим хромосомним синдромом.
Носові кістки в самому початку скринінгу (10-11 тиждень) не можуть вимірювати взагалі, вони дуже маленькі, тому лікар може просто вказати, що дані кістки визначаються. Але вже з 12 тижня розмір підлягає більш точної формулюванні.
В силу того, що багатьох генетичних захворювань і синдромів властиво сплощення обличчя, деформація особових і черепних кісток, довжина кісточок носа має важливе діагностичне значення.
Майбутнім мамам не варто переживати і нервувати, якщо носові кістки трохи менше норми, можливо, у самої мами, у майбутнього батька дитини теж невеликі акуратні носи. Значне відхилення, а також повна відсутність носових кісток (аплазія) — знову ж не привід для паніки. Ці вердикти потребують додаткового обстеження, цілком можливо, що на наступному УЗД, в іншому центрі, на іншому, більш сучасному апараті, лікар зможе побачити кістки носа, та їх розміри цілком будуть відповідати нормі.
Навіть якщо результати УЗД не вселяють майбутньої матері оптимізму, не варто розглядати їх окремо від аналізу крові, адже її склад теж дуже інформативний.
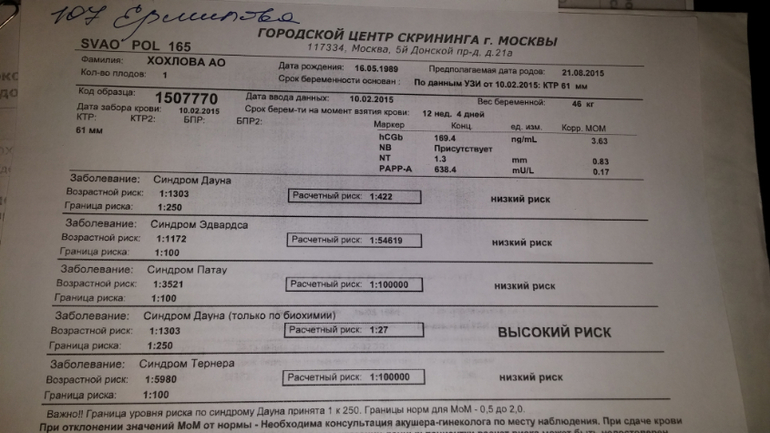
Розшифровка біохімічного аналізу
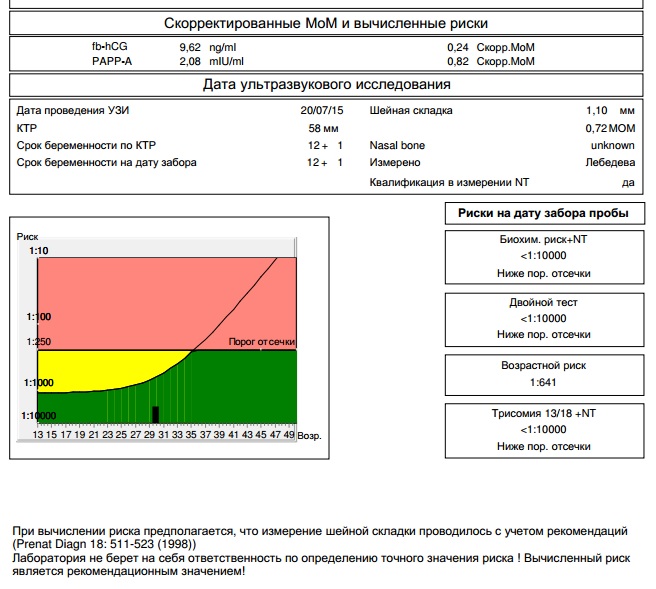
Жінці зовсім необов'язково вдаватися до нагромадження чисел, які вказують лаборанти для позначення кількості речовини в крові. Все набагато простіше — існують загальноприйняті норми, які обчислюються від медіани, тому навпроти чисел лаборант завжди вказує результат у МоМ. Це зрівнює результати різних лабораторій, які встановлюють різні числові норми вмісту чого-небудь в залежності від типу обладнання і реактивів, які використовуються в проведенні аналізів.
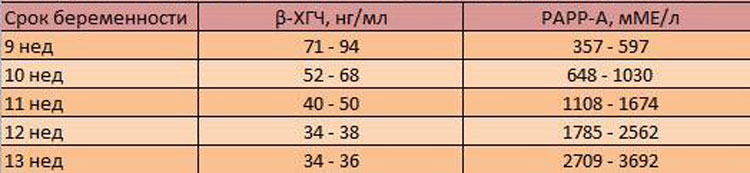
Отже, в крові вагітної в ході проведення першого скринінгу досліджують концентрацію двох речовин, властивих періоду вагітності. Це гормон, який виробляється з-за присутності в матці хоріона — ХГЛ, а також білка плазми РАРР-А, який також характеризує «цікаве положення» жінки.
Генетичним вадам властиві різні лабораторні картини — при деяких патологіях гормональний фон знижується, при інших — зменшується або збільшується концентрація плазмового білка. Саме такі коливання в кількості гормону вагітності ХГЧ і білка РАРР-А і виступають в якості маркерів.
Як і у випадку з ультразвуковою діагностикою, визначаються тільки передумови, діагноз не виставляється.
Нормальним вважається присутність в крові жінки гормону ХГЛ та плазмового білка РАРР-А в кількості 0,5 - 2,0 МоМ. Якщо ХГЛ виявляється вище норми, вважається, що ризик розвитку генетичної патології, зокрема синдрому Дауна, підвищений. А зниження гормону може говорити про те, що у дитини ймовірно розвиток синдрому Едвардса.
У той же час підвищений рівень гормону може виявитися у вагітної, яка виношує цілком нормальну дитину, а точніше двійню або трійню — кількість дітей пропорційно збільшує рівень ХГЛ.
Якщо зміст РАРР-А нижче норми, це також вважається тривожним ознакою високого ризику появи на світ хворого маляти, а також може «сигналізувати» про недостатньому харчуванні дитини, дефіцит вітамінів, гіпоксії та інше неблагополуччя. А ось підвищення протеїну РАРР-А ні про що патологічному не говорить, у всякому разі, хромосомних аномалій висока концентрація білка не властива.
Вона може спостерігатися у жінок з зайвою вагою, у курців вагітних, після перенесеного захворювання, а також у жінок, у яких є передумови до виношування великого плоду.
Біохімічні дані розшифровуються комплексно — важливо оцінити баланс між ХГЛ їм РАРР-А. Підвищений або знижений один параметр — це одна ступінь ризику, якщо порушені норми відразу в двох — ризики зростають. Знайдені маркери патологій на УЗД — ризики стають ще вище.
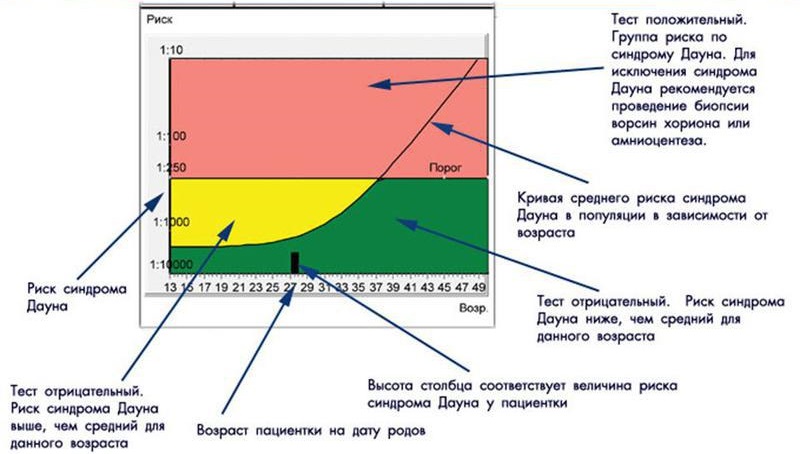
Як визначаються ризики
Хочеться відразу попередити майбутніх мам — намагатися самостійно трактувати аналізи та результати УЗД — безперспективна і нервове заняття. І справа не в тому, що жінці без спеціальної освіти важко зіставити факти дослідження, а в тому, що розрахунком ризиків займається зовсім не людина, а комп'ютер зі спеціальною скринінг-програмою.
До неї вносяться всі отримані дані про особистості і хвороби жінки, про її вазі і віці, про інші важливі факти, дані УЗД і складні лабораторні біохімічні дослідження. На підставі загальної картини створюється «профіль».
Комп'ютер «порівнює» і прирівнює цей «портрет» з масою інших профілів, у тому числі і профілів жінок груп ризику, і виводить математичну дріб — це і є імовірність розвитку того чи іншого пороку у даної жінки.
Розрахунок ризиків оформляється на спеціальному бланку, перевіряється фахівцем -генетиком на всякий випадок і передається в жіночу консультацію, яка направила в центр генетичних аналізи і вихідні дані вагітної.
Ризики індивідуальні, у двох жінок в одному віці в бланках будуть зазначені різні числа. Якщо зазначено, що ризик синдрому Дауна у плода 1: 950, це означає, що ймовірність патології мала. Порогової вважається ймовірність 1: 350. А дріб 1: 100 означає дуже високий ризик вроджених дефектів.
Якщо ризики низькі
Якщо отримані результати, які розцінюються, як низькі ризики, то хвилюватися не про що. Лікар каже, що вагітність розвивається нормально, малюк повністю відповідає своєму гестационному терміну. У цьому випадку жінці належить другий скринінг, який проходить у період з 16 по 21 тиждень вагітності.
У проміжку між обстеженнями ніяких особливих діагностичних заходів не відбувається, хіба що жінки можуть дати направлення на здачу загального аналізу сечі перед черговим відвідуванням акушера-гінеколога.
Якщо ризики високі
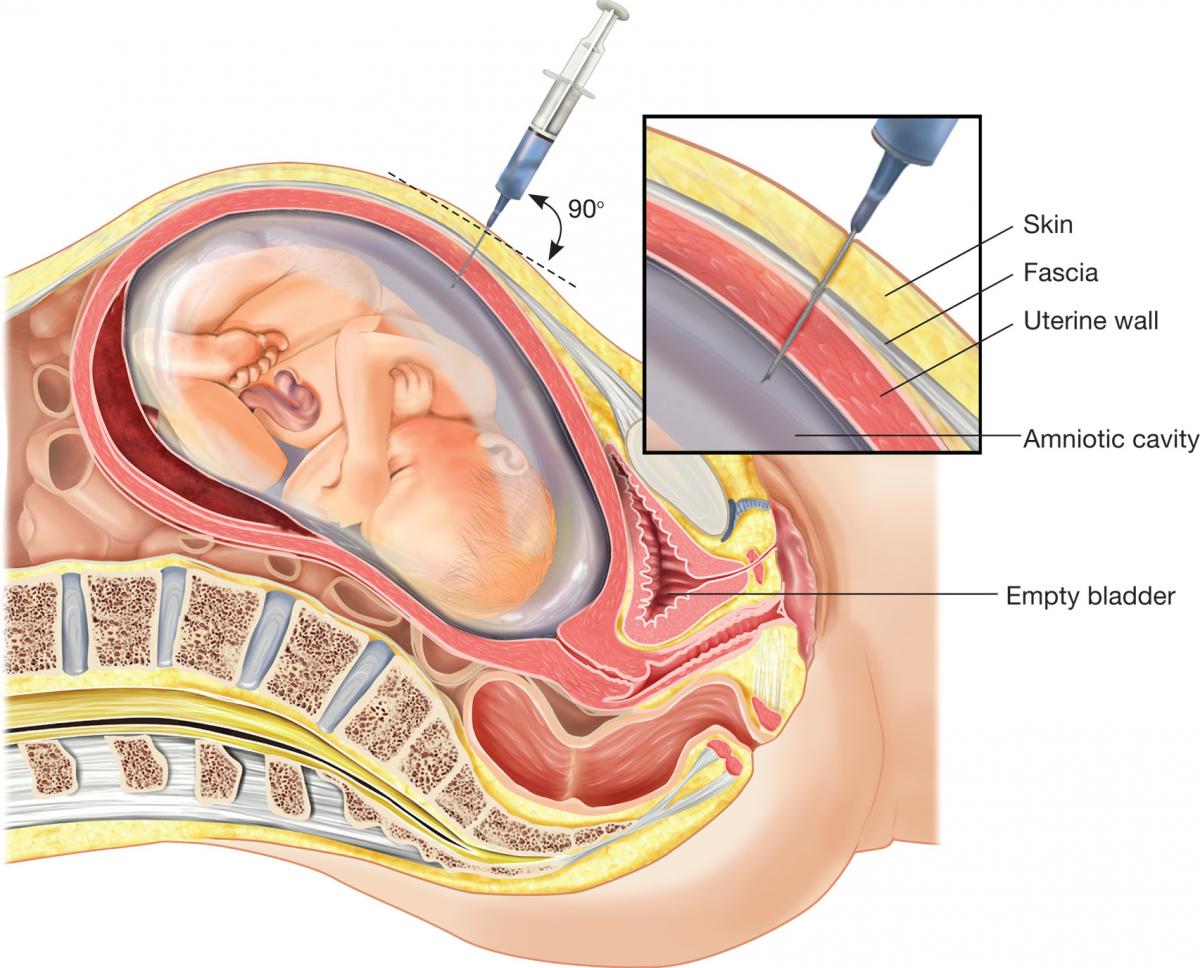
Високий ризик хромосомної патології — ще не діагноз, тому жінку направляють на консультацію до генетика. Цей спеціаліст перевіряє дані скринінгу ще раз, розмовляє з майбутньою мамою, виявляє додаткові ризики і дає направлення на процедуру інвазивної діагностики.
На цьому терміні роблять біопсію ворсинок хоріона. Через прокол довгою голкою під постійним наглядом УЗД беруть на аналіз частинки ворсинок хоріона. В лабораторних умовах згодом з високою точністю — 99,9% визначається, чи є у дитини той чи інший генетичний синдром, дефекти нервової трубки. Також трохи пізніше може бути проведено амніоцентез — паркан навколоплідних вод на аналіз.
Всі інвазивні процедури представляють певну небезпеку для плода, і навіть сучасна медицина, умови стерильності і досвідчений лікар не можуть гарантувати, що після забору матеріалу на дослідження не станеться вилиття вод, інфікування плодових оболонок, загибелі плоду, викидня.
Йти на таку процедуру чи ні, вирішує жінка.
Існує і неінвазивна діагностика високої точності — тест ДНК. Суть його зводиться до того, що у жінки беруть аналіз крові, в якому приблизно з 8 тижня вагітності визначаються еритроцити дитини. Ці дитячі клітини виділяють із загальної маси і досліджують їх ДНК, в ній зашифрована вся інформація про малюка — наявні патології, підлогу. Мінус в тому, що така методика доступна далеко не всім жінкам, адже її вартість обчислюється десятками тисяч рублів. У набір послуг страхової медицини це нове дослідження не входить.
Якщо неінвазивний ДНК-тест підтверджує патологію, то вагітній все одно доведеться пройти інвазивний тест з проколом, оскільки отримати направлення на переривання вагітності на великому терміні вона може тільки після того, як невтішний діагноз підтвердиться за допомогою біопсії хоріона або амніоцентезу.
Точність дослідження
Точністю до 99 або 100% пренатальний скринінг похвалитися не може, як і більшість неінвазивних методів діагностики. Точність УЗД знаходиться на рівні 75-85%, аналіз крові більш точний, але менш інформативний. Не виключені помилки у трактуванні результатів — не всі фахівці вміють гнучко і вдумливо аналізувати отримані від комп'ютерної програми дані.
Високою точністю можуть похвалитися тільки травматичні і небезпечні інвазивні методи, але прибігати до них слід лише в крайніх випадках.
Майбутнім мамам не варто очікувати від скринінгового дослідження якихось точних і однозначних відповідей на питання, які є у кожної вагітної. Результати — не діагноз і не остаточний висновок. Буває так, що скринінг не показує відхилень, а народжується хвора дитина. А у жінки, яка заробила собі чимало сивого волосся на нервовому грунті, поки всю вагітність ходила по різних генетикам і УЗД, з'являється на світ цілком нормальний карапуз.
Якщо перший скринінг хороший, другий може бути поганим. Буває і навпаки. Це не означає, що в першому триместрі був нормальний малюк, а до середини вагітності у нього щось сталося. У проведенні скринінгових діагностичних досліджень, як ніде, великий вплив людського фактора — багато в результатах залежить від рівня підготовки і відповідального ставлення фахівця до своєї справи, а також точності формулювань лаборантів. Не виключені і факти банальних помилок.
У будь-якому випадку майбутньої матері слід тримати себе в руках, не переживати з-за невеликих розбіжностей статистичних цифр з її результатами і повністю довіряти лікареві.
У переважній більшості випадків переживання з приводу скринінгових досліджень надають марними, а зайві сльози і поганий настрій здатні нашкодити дитині.
Додаткову інформацію з цього питання ви можете дізнатися, подивившись відео трохи нижче.