З таким діагнозом, як крайове передлежання хоріона, за статистикою стикається до 45% вагітних жінок на ранніх термінах виношування малюка. Варто побоюватися такого лікарського вердикту, і що робити, піде мова в даній статті.
Що це таке?
Хоріон — тимчасовий орган, що виконує функції провізора. Він формується з моменту імплантації плодового яйця з маткової труби, де відбулася зустріч яйцеклітини і сперматозоїда, в порожнину матки. Як тільки бластоциста (саме в неї до 8-9 дня після овуляції перетворюється запліднена яйцеклітина) досягає порожнини матки, вона прагне закріпитися у ній. Саме цей процес і отримав назву імплантації.
У місці прикріплення оболонки бластоцисти виділяють спеціальні ферменти, які роблять слизові оболонки матки більш податливими і дозволяють плодному яйцю «врости». На місці прикріплення утворюється хоріон. Він необхідний для живлення плодового яйця корисними речовинами з крові матері. На його місці трохи пізніше з'являється плацента. Але до 12-13 тижня мова йде саме про хорионе, оскільки плацента ще тільки формується і не функціонує.
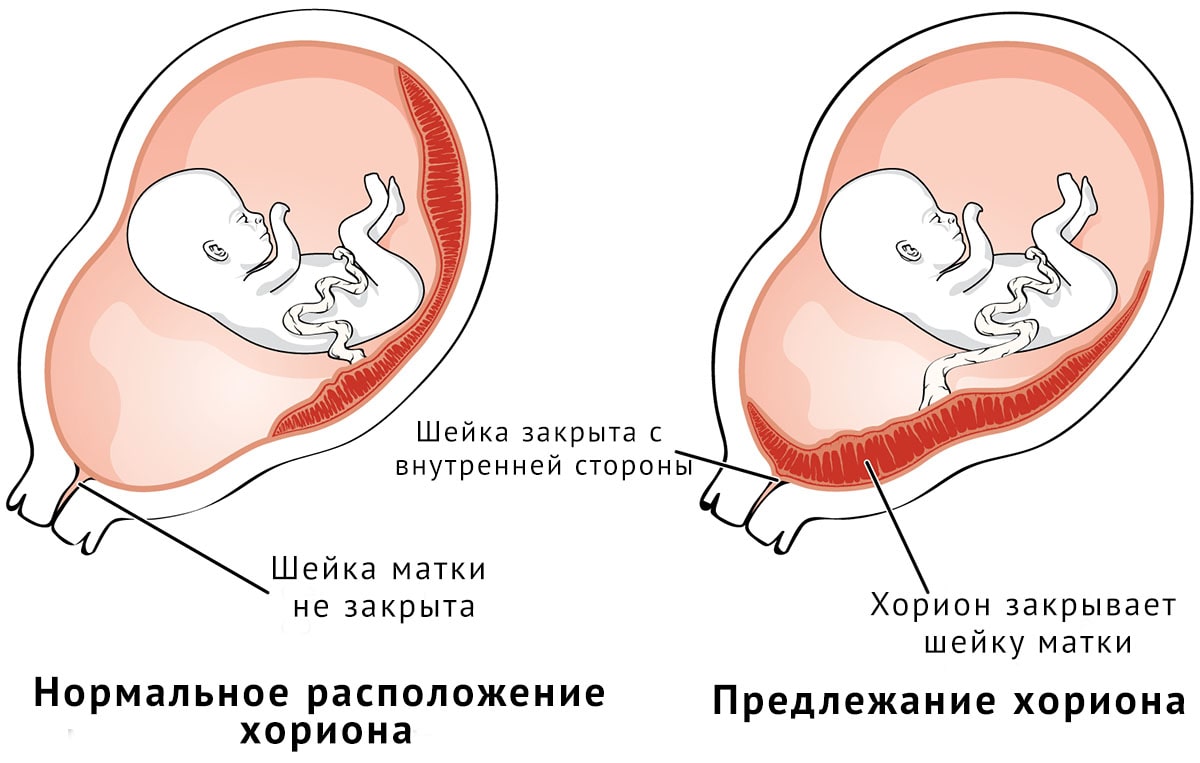
Якщо імплантація пройшла успішно, плодове яйце закріплюється в області дна матки (це її верхня частина). Якщо ж з якихось патологічних причин імплантуватися у верхній або середній частині матки бластоцисте не вдалося, вона може опуститися в нижній матковий сегмент. І тоді хоріон буде формуватися низько.
Передлежання хоріона називається його розташування щодо цервікального каналу — тонкого проходу всередині шийки матки, що з'єднує порожнину матки і піхву. Про передлежанні мови не йде тільки в тому випадку, якщо хоріон сформувався в області дна матки або в середній її частині (у тілі матки).
Якщо хоріон розташувався низько, розрізняють кілька видів передлежання.
Класифікація
Залежно від ступеня перекриття цервікального каналу, за яким потім доведеться в пологах проходити плоду, виділяють і різновиди патології.
- Крайове передлежання хоріона — хоріон розташований низько, його край злегка зачіпає область цервікального каналу одним краєм. Таке передлежання вважається найбільш сприятливим, з точки зору прогнозів на подальшу вагітність і пологи.
- Неповне передлежання — хоріон розташований низько і приблизно на дві третини закриває собою вхід в цервікальний канал. Прогнози менш оптимістичні, оскільки таке положення хоріона в матці збільшує ймовірність викидня або виникнення кровотеч у силу відшарування хоріону.
- Повне передлежання — хоріон сформувався низько і повністю закриває вхід у цервікальний канал. Це досить небезпечна патологія, прогнози при якій досить несприятливі.
Будь передлежання хоріона, але особливо повне і неповне, створюють загрозу викидня, відшарування хоріона. На його місці буде формуватися плацента, буде розвиватися мережа кровоносних судин, і це небезпечно, якщо будуть вростати судини в нижній частині матки, яка, згідно із законами природи, повинна розкритися і випустити малюка назовні, коли настане термін пологів.
Нерідко передлежання хоріона може перейти в інший патологічний стан — передлежання плаценти, і тоді самостійні пологи природним шляхом, швидше за все, будуть протипоказані. Жінці буде проведено кесарів розтин. Доносити дитину до належного терміну буде нелегко, оскільки низько розташована і прилегла до виходу з матки плацента буде створювати ризик розвитку спонтанної кровотечі у будь-який момент.
Дитина при передлежанні буде отримувати менше кисню і корисних речовин, а це загрожує гіпотрофією і гіпоксією.
Причини і симптоми
Основна причина крайового передлежання — внутрішні передумови, які завадили плодному яйцю імплантуватися нормально і в більш відповідний для цього дно матки. До таких передумов можна віднести порушення стану ендометрію матки. Зазвичай воно спостерігається у жінок, які зробили кілька абортів або піддавалися діагностичного вискоблювання.
Викидні, завмерлі вагітності в анамнезі також підвищують ймовірність неправильного розташування плодового яйця. Перешкодою для повноцінної імплантації може бути і рубець або кілька рубців на матці від перенесених раніше операцій або кесаревого розтину.
Жінки, які народжували багато, не можуть похвалитися сильними і еластичними м'язовими тканинами репродуктивного органу, у них також підвищується ймовірність, що наступна вагітність може протікати на тлі низької плацентації.
Наявність у верхній частині матки, міоми, фіброми та інших утворень також створюють перешкоди для прикріплення бластоцисти, і вона змушена опуститися в пошуках притулку» у нижній матковий сегмент. Причиною може стати і вроджена аномалія будови матки — дворога або сідлоподібна матка. Помічена деяка послідовність таких патологій — якщо в попередню вагітність у жінки була низька плацентация, з великою часткою ймовірності прикріплення плоду та розвиток хоріона при наступній вагітності також буде низьким.
Симптомів крайового передлежання хоріона на ранніх термінах може і не бути, а можуть проявитися невеликі нетривалі кров'янисті виділення. Зазвичай вони завжди оцінюються жінкою правильно — як загроза збереженню дитини.
Якщо хоріон, а згодом і плацента, не мігрують, такі кровотечі, пов'язані з розривом маленьких кровоносних судин із-за розтягування стінок матки, можуть повторюватися часто, у деяких — до самих пологів. З-за них жінка починає страждати анемією, їй хронічно не вистачає заліза, у крові міститься мала кількість гемоглобіну. Як би те ні було, при появі кров'янистих виділень із статевих шляхів вагітної потрібно негайно викликати швидку допомогу.
При своєчасній госпіталізації за допомогою консервативного лікування вдається врятувати до 90% всіх малят, які ростуть в материнській утробі на тлі крайового передлежання хоріона, плаценти і навіть пуповини.
Що робити?
Як вже говорилося, крайове передлежання хоріона діагностується приблизно у 4-5 жінок з десяти вагітних до 12 тижнів. Однак не всі вони негайно потрапляють в групу ризику і списки пацієнток на планове кесарів розтин. Прогнози сприятливі, і в 90% випадків хоріон, а потім і плацента, яка формується на його місці, мігрує вище одночасно з ростом матки.
Малюк в материнській утробі стрімко зростає. Щоб відповідати його потребам у комфорті, стінки матки і зв'язковий апарат змушені розтягуватися. Разом з ними «поповзе вгору і плацента, яка на початку вагітності перебувала в крайовому передлежанні. По передній або задній стінці матки буде мігрувати плацента — значення не має. Важливо, що в більшості випадків вона дійсно піднімається, і всі загрози і ризики, пов'язані з низькою плацентацией, залишаються в минулому.
Вплинути на процес міграції, прискорити його або стимулювати медицина ніяк не може. Жінку з діагнозом «крайове передлежання хоріона» потрібно дотримувати всі рекомендації свого лікаря, виключити фізичні навантаження, підйом вантажів, стрибки, різкі рухи, присідання. Їй доведеться частіше відвідувати свого лікаря, робити УЗД, щоб відслідковувати процес міграції хоріона (плаценти). Секс при крайовому передлежанні заборонений, оскільки оргазм, пов'язаний із скороченням мускулатури матки, може сприяти швидкій травматичної відшарування хоріона і виникнення сильної кровотечі, при якому дитина може загинути внутрішньоутробно, а жінка може втратити багато крові і загинути вже від цього.
Процес міграції плаценти зазвичай завершується до 18-20 тижня вагітності. До цього терміну або трохи пізніше (до 35-28 тижня) стає зрозумілим справжній стан справ — якщо плацента піднялася, обмеження будуть зняті, якщо немає — вагітну віднесуть до групи ризику передчасних пологів і будуть вести далі з підвищеною увагою та трепетом.
Лікування
Прискорити міграцію не можна, але лікування жінці з крайовим передлежання хоріона, швидше за все, призначать. Тільки спрямоване воно буде не на сам хоріон, а на розслаблення мускулатури матки, щоб не допускати її тонусу і не провокувати нові відшарування і кровотечі. В залежності від ступеню передлежання лікування можуть провести в стаціонарі, а можуть дозволити приймати необхідні препарати на дому. Це питання лікар залишає на свій розсуд.
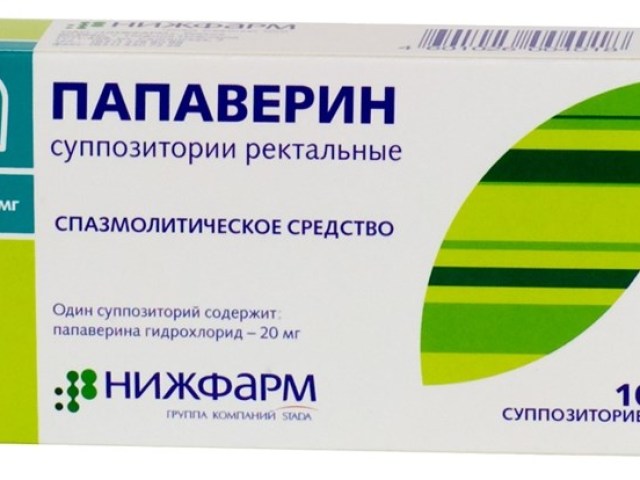
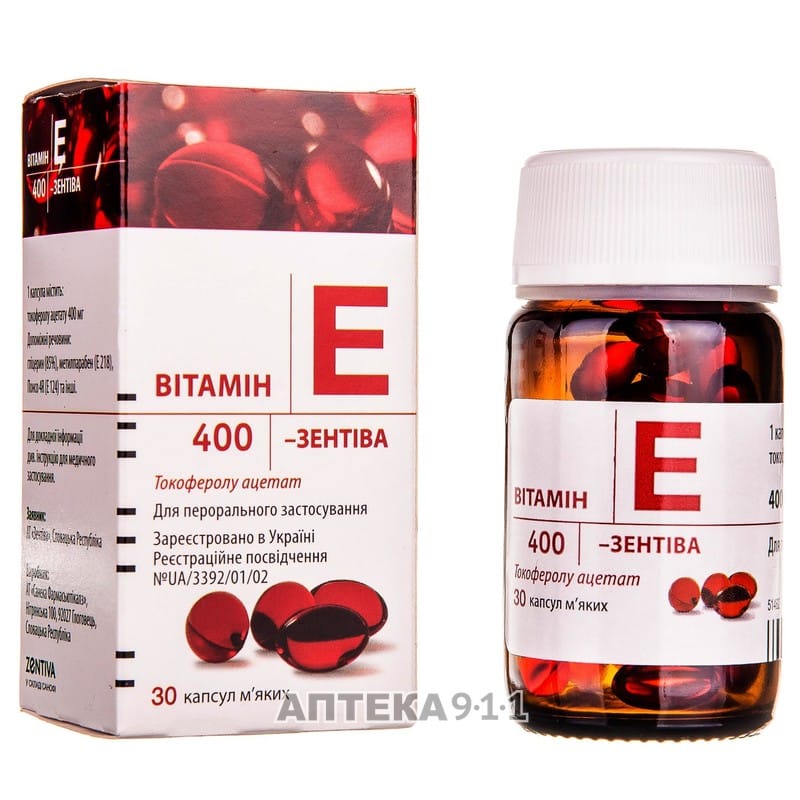
Жінці показаний постільний або напівпостільний режим, повний статевої і психологічний спокій. З медикаментів ефективними вважаються спазмолітики «Папаверин» і «Но-шпа», гемостатики – «Дицинон», вітаміни групи В, «Магне В 6», вітамін Е у великих дозах.
У стаціонарі жінці вводять магнезію з новокаїном, в домашніх умовах часто рекомендують гормональні препарати, наприклад, «Дюфастон», але тільки в тому випадку, якщо буде доведено, що у жінки є дефіцит певних гормонів вагітності.
Для кращого харчування малюка рекомендуються препарати, що поліпшують маточно-плацентарний кровотік — «Курантил», «Актовегін». Ліки слід приймати справно, не пропускаючи і не забуваючи.
Курси лікування звичайно досить тривалі — аж до того моменту, коли на УЗД вдасться встановити, що плацента піднялася, і більше немає небезпеки, або до самих пологів, якщо плацента так і не піднімається вище.
Пологи
У переважній більшості випадків при відсутності міграції плаценти до 35-36 тижнів вагітності, приймається рішення про проведення операції кесаревого розтину. Навіть крайове передлежання може становити небезпеку, з точки зору розвитку рясного, масованого кровотечі в пологах, небезпечного і для матері, і для плоду. Швидка відшарування плаценти до моменту народження дитини також призводить до гострої гіпоксії і може виявитися для нього смертельною.
Якщо плацента підніметься вище, лікарі цілком можуть дозволити майбутній мамі природні пологи, якщо у неї немає інших протипоказань.
У відео нижче дивіться історію вагітності з відшаруванням хоріона. Так страшний цей діагноз?