Дитячий панкреатит — діагноз досить поширений, особливо серед дітей, що мають ті чи інші проблеми з травленням. Захворювання може бути надзвичайно небезпечним, якщо дитина вчасно не почне отримувати правильне лікування, а тому завданням не тільки лікарів, але і батьків, є раннє виявлення патології.
Про захворювання
Про наявність підшлункової залози в нашому організмі ми часто починаємо здогадуватися тільки тоді, коли вона раптово «виходить з ладу». Не виняток і дитячий панкреатит, який найчастіше починається без симптомів або вміло «маскується» під самі різні захворювання травного тракту.
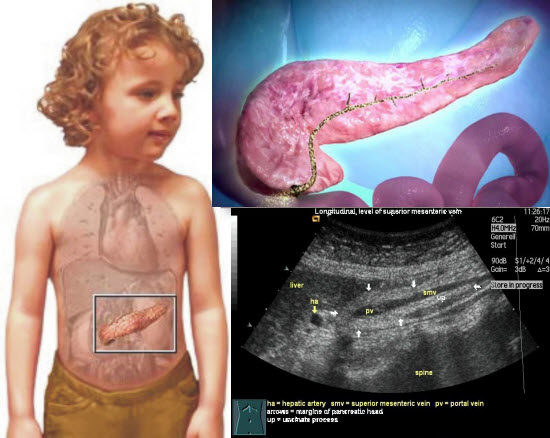
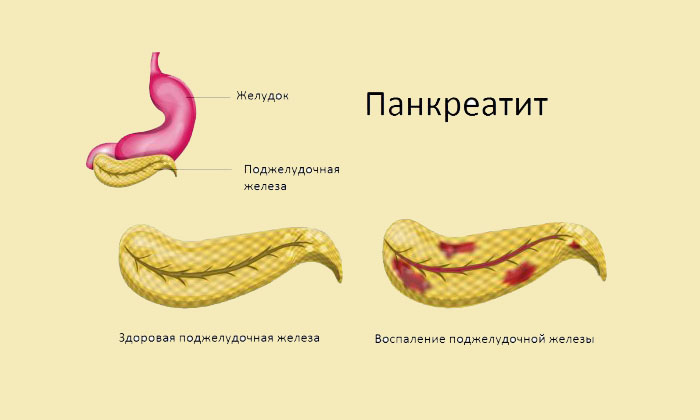
Панкреатит являє собою запальний процес у тканинах підшлункової залози. Розташована вона поряд із шлунком. Шлунок приймає їжу, в ньому вона проходить первинне розщеплення, після чого харчова маса надходить у тонкий кишечник, і ось там потрібні травні ферменти, які, крім інсуліну, виробляє підшлункова залоза. Вона віддає продукт своєї секреції в дванадцятипалу кишку. Але так працює здорова заліза.
У запаленої підшлункової ферменти виробляються в звичайному режимі, але ось активуються раніше, ніж потраплять туди, куди потрібно для правильного травлення. Це лише посилює запальний процес, так як заліза, по суті, починає перетравлювати сама себе. Поступово тканини залози пошкоджуються, вони гірше справляються зі своєю ферментно-виробничим завданням, розвивається ферментна недостатність. У важкому випадку починаються некротичні зміни в залозі — панкреонекроз, при якому прогнози дуже невтішні. У багатьох випадках він завершується летально.
У дітей панкреатит зустрічається приблизно в 15-25% випадків, якщо брати за основу групу, схильну до захворювань шлунково-кишкового тракту.
Дуже часто починається панкреатит залишається непоміченим. Батьки лікують зовсім інші захворювання, за симптомами, що нагадують запалення підшлункової залози, наприклад, дисбактеріоз або гастрит.
Класифікація і види
Лікарі для визначення виду панкреатиту використовують різні системи класифікацій. Найперша з'явилася ще в середині минулого століття, але вона приписувала запалення підшлункової залози лише алкоголікам. Коли стало зрозуміло, що страждають хворобою і діти, і дорослі, які не вживають спиртного, була створена універсальна класифікація, яку в 2007 році доповнили німецькі вчені.
Таким чином, сьогодні всі випадки запалення підшлункової поділяються на:
- гострий панкреатит;
- рецидивуючий гострий;
- хронічний;
- хронічний у стадії загострення.
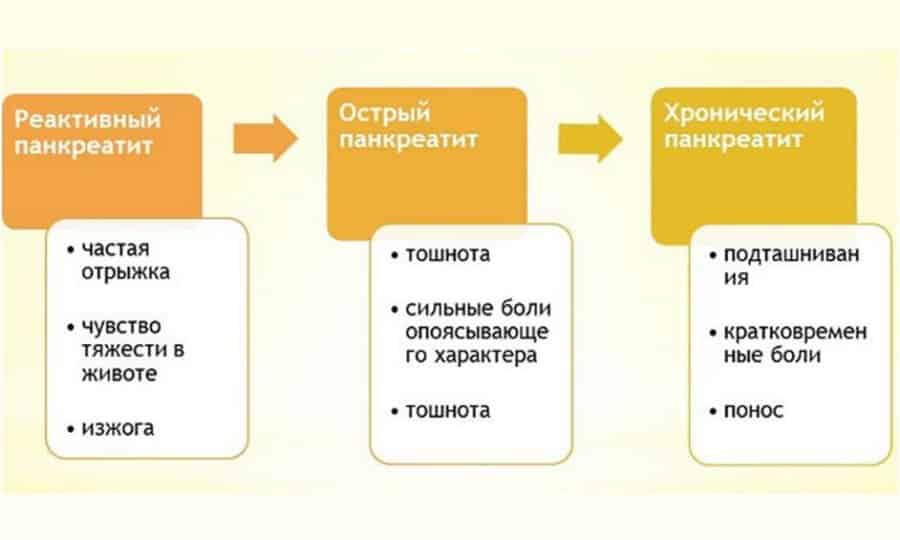
Щоб краще розуміти суть такого поділу, слід знати, що називається гострим тільки що виник процес з усіма характерними симптомами. Якщо захворювання повторюється ще до того, як мине півроку з моменту гострого панкреатиту, говорять про рецидивуючому гострому захворюванні. Якщо минуло більше півроку, лікарі ставлять діагноз «хронічний панкреатит в стадії загострення».
В залежності від того, наскільки вражена підшлункова залоза, якщо почалися деструктивні процеси в її тканинах, визначають:
- набряковий панкреатит (заліза набрякла, але пошкоджені лише окремі клітини, великих некротичних ділянок немає);
- деструктивний (є некротичні вогнища).
Уточнюючи стан, лікарі вказують, дрібні, середні або великі вогнища некрозу присутні. Примітно, що термін «панкреонекроз» лікарі зазвичай не використовують. Їм в основному оперують патологоанатоми для опису причин смерті.
В протіканні хвороби виділяється кілька фаз:
- ферментативна стадія — триває до 4-5 днів;
- реактивний період — починається на 5-6 добу і завершується на 14 добу;
- секвестрація — починається з 15-го дня від початку хвороби;
- стадія результату — триває близько півроку після початку захворювання.
Дитячий панкреатит, якщо він гострий, зазвичай супроводжується запаленням і набряком залози. У найважчих випадках зустрічаються геморагічні симптоми — крововилив. Але в дитячому віці гострий панкреатит в чистому вигляді зустрічається дуже рідко. У 90% випадків у дітей реєструється хронічне захворювання, причому часто вона протікає приховано.
Особливість дитячого віку накладає відбиток і на діагноз: якщо у малюка діагностується реактивний панкреатит, то лікарі розцінюють його як відповідь підшлункової на різні патологічні процеси в шлунково-кишковому тракті, і таке захворювання при правильному і своєчасному лікуванні оборотно.
При відсутності лікування реактивний дитячий панкреатит може перетворити в справжній, при якому почне руйнування тканин залози.
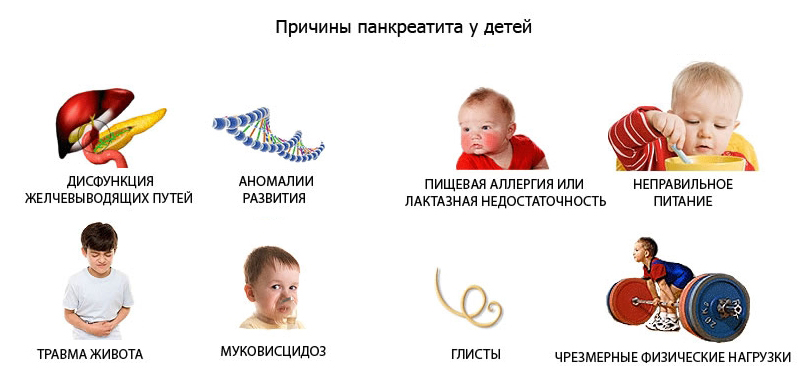
Причини
Підшлункова залоза дитини може відреагувати запаленням і набряком на багато несприятливі фактори, але потім причиною посилення запального процесу стають її власні ферменти, які починають бути придатним раніше терміну прямо в залозі. При цьому страждають не тільки тканини залози, але і весь організм, адже в кров починають надходити продукти розпаду клітин тканин, саме цим і зумовлена інтоксикація при гострій формі захворювання. Таким може бути панкреатит при сальмонельозі і або гострої герпесвірусної інфекції, при энтеровирусе (кишкової інфекції).
Не завжди батьки надають значення симптомів гострого панкреатиту, і тоді захворювання може перейти в хронічне. Загострення будуть відбуватися при дії на дитячий організм різних ситуацій і факторів:
- харчове отруєння;
- будь вірусне захворювання;
- грибкові інфекції;
- харчова алергія;
- переїдання або недоїдання;
- стрес, переживання.
Вважається, що головною причиною виникнення запального процесу в залозі є порушення відтоку секрету, який вона виробляє. Вивідні протоки можуть почати гірше справлятися зі своїми функціями після тупої травми живота, на тлі паразитарних захворювань у дітей (особливо при опісторхозу і наявності аскарид), при наявності різних хвороб органів травлення (гастрит, гастродуоденіт, гепатит, захворювання жовчного міхура).
Заліза може почати виробляти надмірну кількість ферментів, яке просто не зможе бути повністю виведено в дванадцятипалу кишку, в таких випадках:
- дитина неправильно харчується, — є багато жирного, гострого, чіпсів, фастфуда, п'є багато газованої води, їсть нерегулярно, переїдає;
- дитина пережив сильне отруєння;
- у малюка є алергія на продукти або медикаменти (особливо небезпечні для дитячої підшлункової кортикостероїдні гормони, антибіотики-сульфаніламіди, цитостатичні препарати, деякі нестероїдні протизапальні засоби);
- у дитини діагностовано ожиріння;
- є підтверджена надмірна функція щитовидної залози.
Нерідко панкреатит розвивається у дітей, які перехворіли свинкою (епідемічний паротит), дизентерію.
Ознаки
Гострий напад панкреатиту можна дізнатися за сильної болі в області шлунка. Розвивається вона раптово і доставляє досить виражені незручності. Діти в усвідомленому віці (5-6 років, 7-8 років і старше) цілком можуть описати свої відчуття і вказати, де саме їм боляче. У немовляти напад болю проявляється сильним криком і поджиманием ніжок до живота, у зв'язку з чим мами часто плутають запалення підшлункової з кишковими коліками.
Больові відчуття у дитини зосереджені в основному у верхній половині живота, багато скаржаться, що злегка «віддає» в праву частину тіла. Гострого нападу властива блювання, у неї батьки без праці зможуть розрізнити жовчні домішки. Після нападу такий блювоти полегшення не буває, і дитини знову починає нудити. Часто піднімається температура.
Важливо звернути увагу на колір сечі та калу. Якщо запалиться і збільшиться в розмірі головка підшлункової, то у дитини може розвинутися механічна жовтянка — порушується відтік жовчі, у зв'язку з чим її фарбувальні пігменти потрапляють в кров. Жовтуватою стає шкіра, білки очей, сеча забарвлена в темний колір, а калові маси, навпаки, стають світлими, майже білими.
При появі описаних ознак гострого панкреатиту важливо викликати швидку допомогу. Але в більшості випадків дитячий панкреатит протікає в більш легких формах, причому грає роль і вік: чим молодша дитина, тим менш помітними можуть бути ознаки захворювання підшлункової.
Слід звернути увагу на такі симптоми, як метеоризм, здуття живота, багаторазова нудота і блювота, рідкий стілець, втрата апетиту. Температура зазвичай знаходиться в межах 37,0 градусів і трохи вище, дитина виглядає блідим, сухість у роті.
Хронічне захворювання підшлункової залози різко супроводжується сильними больовими нападами. Зазвичай час від часу дитина скаржиться на ниючі болі в області шлунка, які можуть посилюватися, якщо напередодні малюк поїв щось жирне або попив газованої води, а також в періоди емоційного і психологічного напруження, сильного фізичного навантаження. Такі ниючі напади бувають і короткими від години і тривалими — до декількох днів.
Діти з хронічним патологічним процесом в підшлунковій схильні до печії, мають знижений апетит, часто відчувають напади нудоти, особливо після їжі, часто страждають нестабільною дефекацією — запори чергуються з проносом і навпаки.
Поступово можуть розвинутися симптоми ускладнень — дитина починає втрачати вагу, у нього розвивається плеврит або цукровий діабет.
Як ставлять діагноз?
Самодіагностикою займатися не варто. При появі ознак, описаних вище, варто відвідати лікаря, щоб пройти детальне обстеження. Запідозрити ознаки панкреатиту у дитини лікар зможе при обмацуванні епігастральній ділянці, особливо якщо підшлункова набрякла, збільшена. Але діагноз ставиться не тільки за сукупністю симптомів і ручному дослідженні. Велику роль відіграє лабораторна діагностика.
Якщо в дитини гострий панкреатит, то в крові визначається велика кількість лейкоцитів, високі значення ШОЕ. Більш точну інформацію дає біохімічний аналіз крові — він може визначити підвищену активність ферментів підшлункової, а також високий вміст глюкози в сироватці крові. Наявність деяких ферментів підшлункової залози визначається і в калових масах.
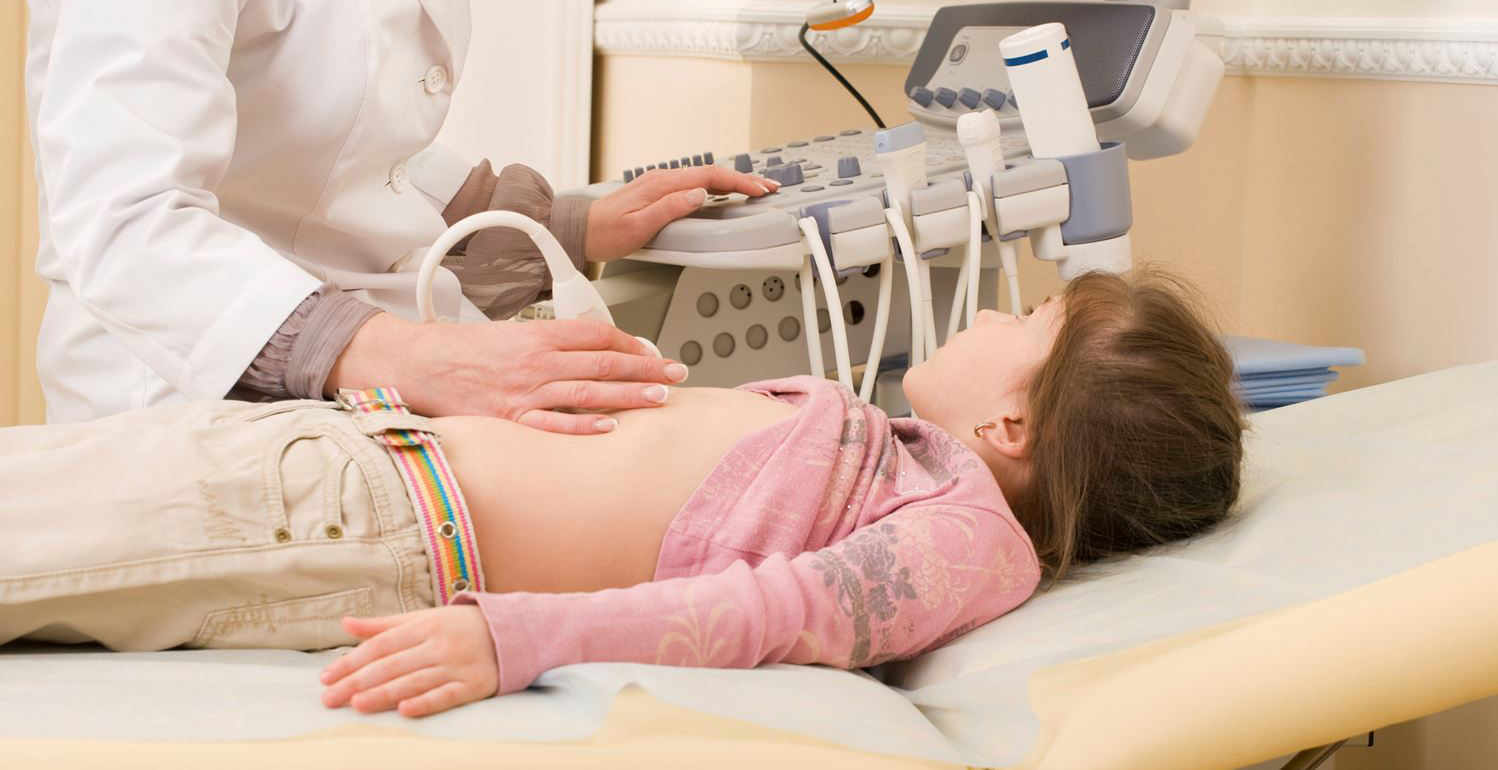
Дитині роблять ультразвукове сканування підшлункової, шлунка, жовчного міхура. УЗД дає можливість побачити, збільшена заліза, є набряк, зміна її форми, з'явилися ділянки некротичного ураження. При необхідності дитині може бути рекомендована комп'ютерна томографія органів черевної порожнини або МРТ.
Після звернення до лікаря з характерними скаргами дуже важливо, щоб він міг отримати як можна більше лабораторної та інструментальної інформації, щоб відрізнити панкреатит від виразки шлунка, гострого холециститу, ниркової коліки, непрохідності кишечника, апендициту.
Як лікувати?
Як лікувати гострий або хронічний панкреатит, залежить від того, наскільки масштабні ураження залози, є ускладнення. У будь-якому випадку — і при гострому захворюванні, і при загостренні хронічного, важливо створити такі умови, щоб заліза перебувала у функціональному спокої, тобто наказано лікувальне голодування на кілька днів, поки напад не відступить.
Гострий панкреатит вимагає перебування дитини в стаціонарі (до 3-4 років — разом з батьком). Малюкові рекомендується постільний режим і відсутність їжі, годувати не можна нічим. Можна пити мінеральну воду, склад якої є лужним. Дитині вводять розчин глюкози, гемодез, ферментні препарати. Через 2-3 дні призначається лікувальна дієта, при якій підшлункова не буде занадто активно виробляти ферменти.
Таке харчування передбачає повну заборону на жирні і смажені страви, на концентровані м'ясні бульйони, свинину, сало, субпродукти, всі копчене, сосиски і ковбаси, жирну рибу, консерви, мариноване, соуси, яйця, приправи, сиру цибулю, часник, на бобові, шпинат, банани, гранати, виноград, солодощі, какао, газовані напої, здобну випічку. Меню дитини нагадує меню при гастриті, в нього входять овочеві рагу, пюре, каші-розмазні, овочеві супи, варене й печене м'ясо, птиця, риба. Серед мінеральних вод перевагу віддають «Ессентукам» (№№ 4,17), «Нарзану».
Якщо у дитини виявився хронічний панкреатит, то головною тактикою в лікуванні вважається знеболення. Далі важливо спланувати харчування дитини так, щоб повторні загострення були виключені.
На час реабілітації після нападу лікар може призначити препарати панкреатичних ферментів («Панкреатин», «Креон») – ці препарати будуть сприяти травним процесам, несильно навантажуючи при цьому саму підшлункову. Важливо стежити за режимом дня, харчуванням. Лікування можливо в домашніх умовах.
Точний перелік препаратів, який може призначити маленькому пацієнтові доктор, повідомить тільки сам лікар після обстеження, адже для усунення супутніх симптомів і патологій дають і інші ліки: застосовуються антибіотики і гормональні засоби, і спазмолітики. Схема прийому теж індивідуальна.
У важких випадках, коли консервативне лікування не допомагає, і деструктивні зміни в залозі прогресують, згідно з клінічними рекомендаціями може бути проведено хірургічне лікування — резекція залози, некректомія, видалення і дренування абсцесу залози.
Прогнози
Панкреатиту багато вчених присвятили свої монографії, але навіть у них ви не знайдете велику кількість інформації про прогнозування — це дуже індивідуальне захворювання. У цілому можна відзначити, що легкі форми гострого реактивного панкреатиту у дітей мають цілком сприятливі прогнози, якщо, звичайно, батьки і лікарі відразу надали дитині необхідну допомогу і лікування. Дещо гірші прогнози при геморагічній і гнійної формі недуги. При панкреонекроз висока ймовірність загибелі.
При хронічній формі дитячого захворювання підшлункової залози прогнози робити складно — все залежить від того, як часто і наскільки сильно загострюється недугу.
Якщо дитина правильно харчується, веде здоровий спосіб життя, регулярно проходить профілактичне лікування для запобігання рецидивів, отримує необхідну йому санаторно-курортне лікування, то прогнози також оцінюються, як цілком сприятливі.
Думка доктора Комаровського
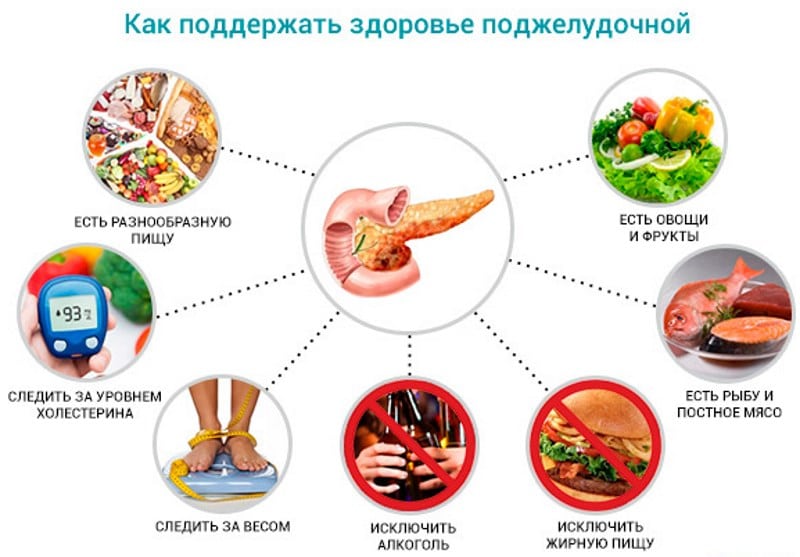
Відомий педіатр Євген Комаровський стверджує, що панкреатит — захворювання неправильного способу життя, і його завжди легше запобігти, ніж потім вилікувати (якщо мова не йде про спадковою формою недуги). Для профілактики цієї хвороби доктор пропонує ряд заходів.
- Не перегодовуйте дитини, не змушуйте доїдати його все до крихти — з цього і починають формуватись неправильні харчові звички.
- Уважно стежте за тим, щоб продукти на столі чада були досить добре термічно оброблені, щоб вони мали чинний термін придатності.
- З малих років привчають дитину до рухливості та активності. Лежачий спосіб життя, лінь і постійний перегляд мультиків в поєднанні з чіпсами або гамбургерами можуть призвести до ожиріння внутрішніх органів, у тому числі і підшлункової залози.
- Привчайте дитину їсти здорову їжу, якщо вона йому не до душі (що зовсім не рідкість), змінюйте подачу, оформляйте і сервірують страви інакше, щоб вони були більш привабливими. Голодна дитина буде їсти запропоновану — це золоте правило.
- Закаливайте і оздоровляйте малюка, більше гуляйте на повітрі, застосовуйте обтирання та прохолодні ванни.
Не варто за будь-якого приводу давати дитині таблетки (від голови, від попи, від висипки і так далі). Безконтрольний і непомірний прийом ліків — одна з основних причин дитячого панкреатиту.
Відгуки
За відгуками батьків, в лікуванні панкреатиту у дитини найважче — витримувати рекомендовану лікарями дієту. При харчовій паузі, якщо їжа не рекомендована зовсім, після нападу дитина починає просити їсти вже на наступний ранок, і тут від батьків потрібна залізна воля. У деяких випадках якщо дітям вже більше 3 років, лікарі дозволяють пити невелику кількість води з медом.
При лікуванні хронічного панкреатиту мами часто визнають, що довго витримувати рекомендовану дієту не виходить. Все одно бувають зриви (у свята, наприклад). Більшість стверджують, що саме такі зриви призводять до появи нападу болю і неприємних відчуттів, до діареї, але після відновлення правильного харчування все проходить. Як правило, як кажуть досвідчені батьки, через кілька років правильної дієти в раціон дитини можна поступово додавати невеликими порціями продукти, заборонені раніше. При розумному введенні стан дитини не страждає.
Про панкреатит у дітей дивіться у наступному відео.