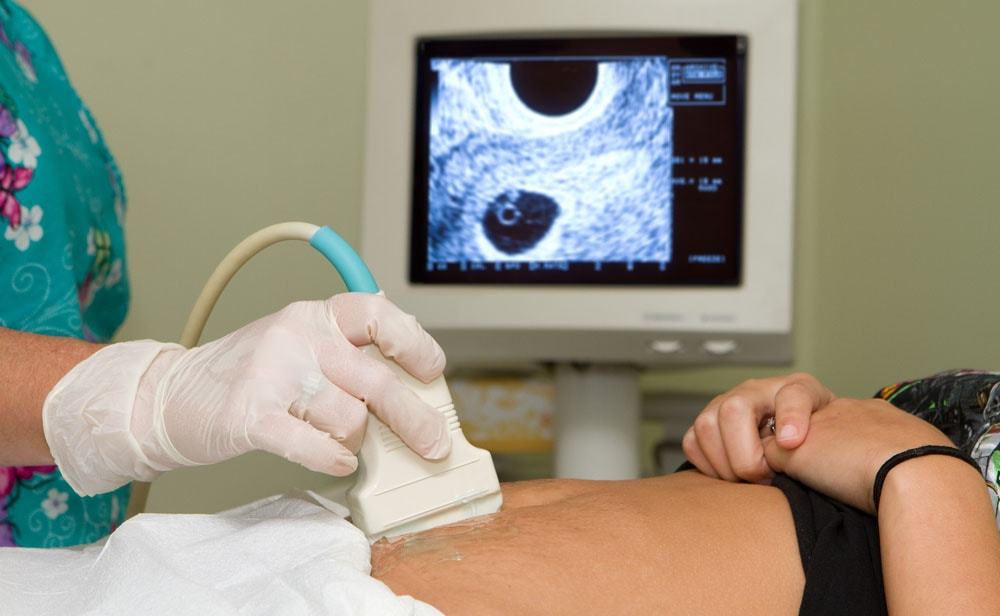
Перше ультразвукове дослідження під час вагітності — завжди хвилююча і важлива подія у житті майбутньої мами. Це перша «зустріч» жінки з її дитиною, який поки ще дуже малий.
Цього обстеження чекають з особливим почуттям — нетерпінням, змішаним з тривогою. Про те, як і коли проводиться перше ультразвукове сканування для жінок в «цікавому положенні», а також які параметри вважаються нормою, ми розповімо в цій статті.
Терміни проведення
Перше планове УЗД, яке рекомендується всім майбутнім матусям, проводиться на терміні з 10 до 13 тижнів включно. Це важливий і інформативний для лікарів і жінок перший пренатальний скринінг. Однак для багатьох жінок це обов'язкове обстеження вже не буде першим, оскільки до 10 тижня, можливо, їм вже проводилася така діагностика.
Теоретично, перше УЗД може бути інформативним при вагітності вже через 2,5-3 тижні після передбачуваного дня овуляції. Це відповідає приблизно п'ятої акушерській тижня.
На цьому терміні вперше з'являється технічна можливість побачити на моніторі ультразвукового сканера плодової яйце, що буде свідчити про вагітність, що настала. Але до 10-11 тижні УЗД-діагностика офіційно не рекомендується без вагомих на те показань.
Навіщо проводиться планове УЗД?
Мета планового дослідження у визначені терміни — виявлення так званих маркерів можливих патологій плоду. До 10-13 тижні по акушерському числення (це приблизно 12-15 тижнів від зачаття) ці маркери оцінці не підлягають.
Терміни, в які проводиться перший пренатальний скринінг, обрані не випадково, адже в разі, якщо будуть виявлені аномалії, жінка зможе зробити аборт за медичними показаннями, не чекаючи, коли терміни стануть великими.
Ускладнень після переривання вагітності на великих термінах завжди більше.
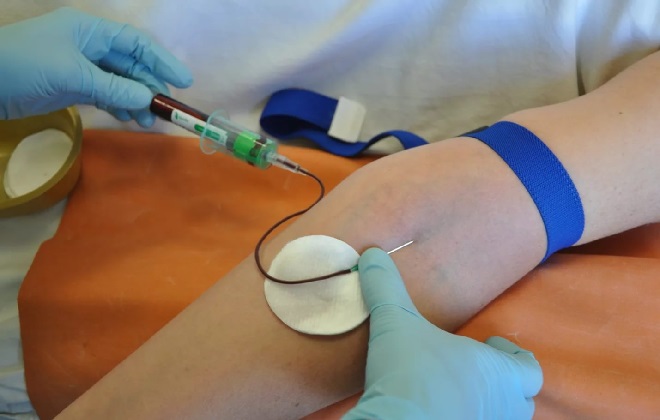
Перше УЗД також не випадково проходить в один день зі здачею зразка венозної крові на біохімічне дослідження. Результати УЗД не оцінюють окремо від показників крові. Якщо виявлені маркери і гормональний, і білковий баланс в крові порушені певним чином, ризик народження дитини з хромосомними патологіями вище.
Планове обстеження у встановлені Міністерством строки націлене на пошук жінок, які входять у групу ризику щодо імовірності справити на світ малюків з важкими тотальними ураженнями, зумовленими генетичним «збоєм».
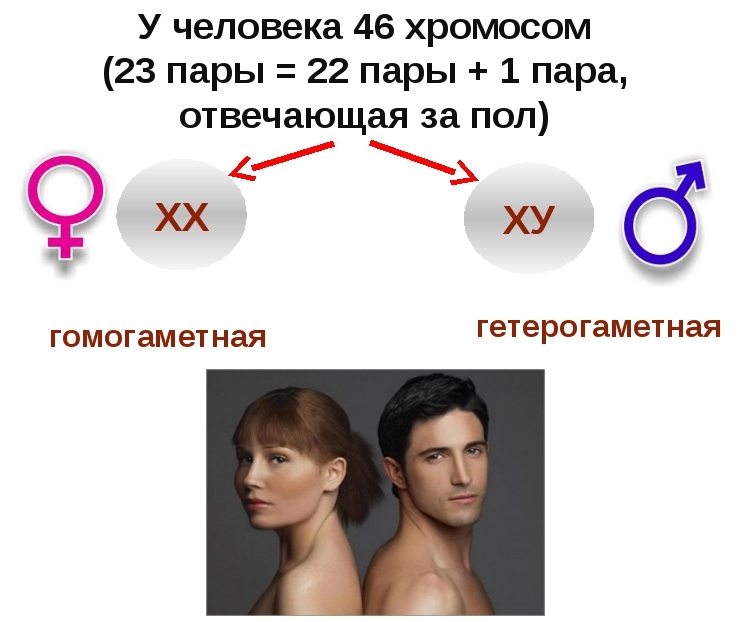
У людини 23 пари хромосом. Всі вони однакові, за винятком останньої пари, в якій у хлопчиків XY, а у дівчаток — ХХ. Зайва хромосома або недолік такої в одній з 23 пар викликає незворотні патології.
Так, якщо порушене кількість хромосом у 21 парі, у дитини діагностується синдром Дауна, а якщо є неправильна кількість хромосом у 13 парі, розвивається синдром Патау.
Не можна сказати, що перший скринінг в цілому та ультразвукове обстеження у його рамках зокрема здатні виявити всі можливі варіанти генетичних порушень, але самі грубі здебільшого вдається виявити саме на першому плановому дослідженні з подальшою додаткової діагностикою. До таких патологій відносяться: синдроми Дауна, Едвардса, Патау, Тернера, Корнелії де Ланге, Сміт-Лемли - Опіца, а також ознаки немолярной триплодии.
Грубі дефекти нервової трубки, такі, як зменшення або повна відсутність головного мозку, аномалії розвитку спинного мозку, можна виявити тільки на другому допологовому скринінгу, який проходить за планом тільки у другому триместрі вагітності.
Вирушаючи на перше планове УЗД, жінка повинна розуміти, що ніхто не буде ставити діагнози її малюкові тільки на підставі побаченого на екрані ультразвукового сканера.
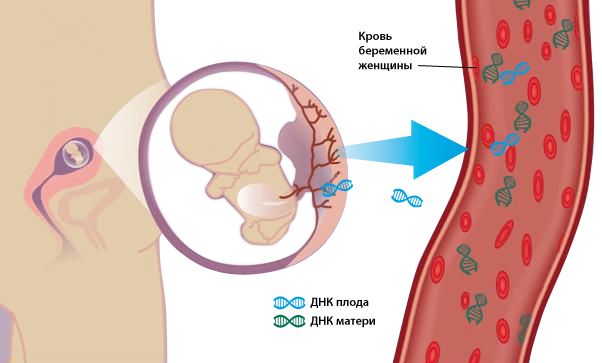
Якщо у діагноста з'являться підозри на патологію та аномалії розвитку, він обов'язково вкаже це в ув'язненні, і жінку направлять на консультацію до генетика, який прийме рішення щодо необхідності більш точних, ніж УЗД, методів діагностики — інвазивних, в ході яких лікарі беруть частинки тканин плоду, кров з пуповини, навколоплідні води на генетичний аналіз. Точність інвазивних методів — майже 99%.
Прекрасним аналогом є неінвазивний аналіз ДНК плоду, який є абсолютно безпечним як для мами, так і для малюка, оскільки для його проведення вагітної потрібно лише здати венозну кров.
Серед інших завдань першого скринінгового УЗД — уточнення терміну вагітності за розмірами малюка, визначення стану жіночого репродуктивного здоров'я, оцінка можливих ризиків у майбутніх через шість місяців пологах.
Позапланове дослідження — для чого потрібно?
Сьогодні ультразвукове дослідження більше, ніж доступно, а тому відправитися на нього жінка може і без відома лікаря та його напрямки. Багато хто так і роблять, і після того, як домашній тест покаже дві смужки, відправляються в найближчу клініку, щоб підтвердити факт вагітності за допомогою такого сканування.
Однак, окрім бажання самої жінки точно знати, чи відбулося зачаття, для першого УЗД раніше планового терміну можуть бути і медичні показання. Буває, що до скринінгу жінка встигає зробити вже кілька подібних обстежень.
Медичні показання, за якими дослідження може бути рекомендовано раніше встановлених рекомендаціями Міністерства охорони здоров'я термінів, різноманітні:
- Невиношування вагітності. Якщо раніше у жінки було два і більше викидня на самих початкових термінах гестації, перше УЗД рекомендується пройти при постановці на облік в жіночу консультацію, щоб переконатися, що на цей раз плід розвивається.
- Завмерлі вагітності в анамнезі. Якщо до поточної вагітності у жінки були випадки вагітності, що не розвивається, анэмбрионии (відсутності ембріона в плодовому яйці), то раннє УЗ-сканування настійно рекомендується, щоб з'ясувати, чи немає рецидиву.
- Позаматкова вагітність в анамнезі або підозра на позаматкову вагітність. У цьому випадку завдання раннього обстеження — виявити можливе внематочное закріплення плодового яйця якомога раніше, поки вона не представляє серйозної загрози для життя жінки. Підозра виникає в тому випадку, якщо рівень ХГЛ в крові жінки значно нижче визначеного рівня, якщо є біль, виділення, не схожі на менструальні, затримка місячних, при цьому матка не збільшена.
- Травми і операції на матці в анамнезі. Якщо до настання вагітності жінці були проведені хірургічні втручання, що зачіпають головний жіночий репродуктивний орган, то завданням першого УЗД на ранньому терміні буде оцінка місця прикріплення плодового яйця. Чим далі від післяопераційних рубців закріпиться малюк, тим більш сприятливий прогноз на нормальне виношування і пологи.
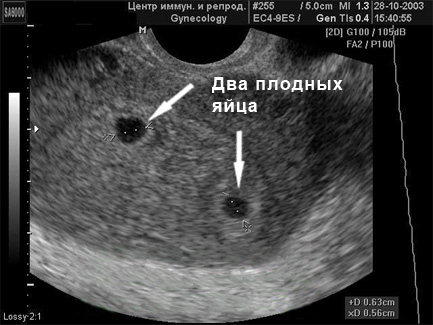
- Підозра на багатоплідну вагітність. В цьому випадку УЗ-дослідження раніше скринінгових строків необхідно для підтвердження самого факту виношування двох або більше малюків. Здогадатися про це, лікар може по перевищенню рівня ХГЛ у крові вагітної в два і більше разів.
- Хронічні захворювання, пухлини, міома. Наявні патології репродуктивної системи можуть вплинути не тільки на можливість зачати дитину, але і на можливість його виносити. А тому жінкам, які мають такі недуги, показано дострокове обстеження на УЗД, щоб оцінити місце імплантації та темпи зростання плодового яйця.
- Загроза переривання. На самих ранніх термінах теж може виникнути загроза викидня. Зазвичай вона проявляється мажущими виділеннями з статевих органів, що тягнуть (як при місячних або трохи сильніше) болями в нижній частині живота і в області попереку, погіршенням загального стану жінки. При таких симптомах УЗД рекомендовано з позначкою «cito», що означає – «терміново, невідкладно».
- Сумнівні результати тестів. З різних причин можуть виникнути розбіжності між тестами-смужками, аналізом крові на визначення характерного для вагітності гормону ХГЛ і результатами «ручного» гінекологічного огляду. Якщо такі розбіжності, що акушер-гінеколог не може з упевненістю сказати, чи вагітна жінка взагалі, він обов'язково направить її на УЗД.
Перша діагностика після ЕКЗ
Якщо з якихось причин пара не може самостійно зачати малюка, це можуть зробити за них лікарі. Весь процес екстракорпорального запліднення, починаючи з підготовки до нього, і закінчуючи переносом ембріонів – «трехдневок» або «п'ятиденок», контролюється за допомогою можливостей ультразвукової діагностики.
Після перенесення ембріонів жінці призначається гормональна терапія, щоб у малюків було більше шансів закріпитися й почати рости в матці.
Перше УЗД після ЕКЗ рекомендується на 12-14 добу після підсадки, якщо не почалися місячні, а результати аналізу крові на хоріонічний гонадотропін вказують на настала вагітність.
На цій стадії завдання діагностики — переконатися, що вагітність відбулася, і зусилля лікарів і подружжя увінчалися успіхом.
Якщо ультразвукова діагностика показує наявність у матці плодового яйця (або декількох плодових яєць), то наступне УЗ-обстеження призначається ще через два тижні, щоб переконатися, що ембріони ростуть і розвиваються. Потім жінці призначається, як і всім іншим вагітним, планове скринінгове обстеження на 10-13 тижні вагітності.
Що можна побачити на першому УЗД?
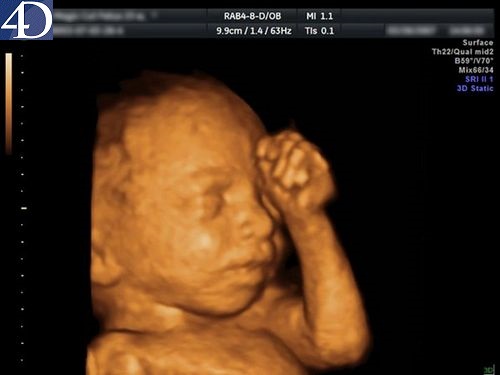
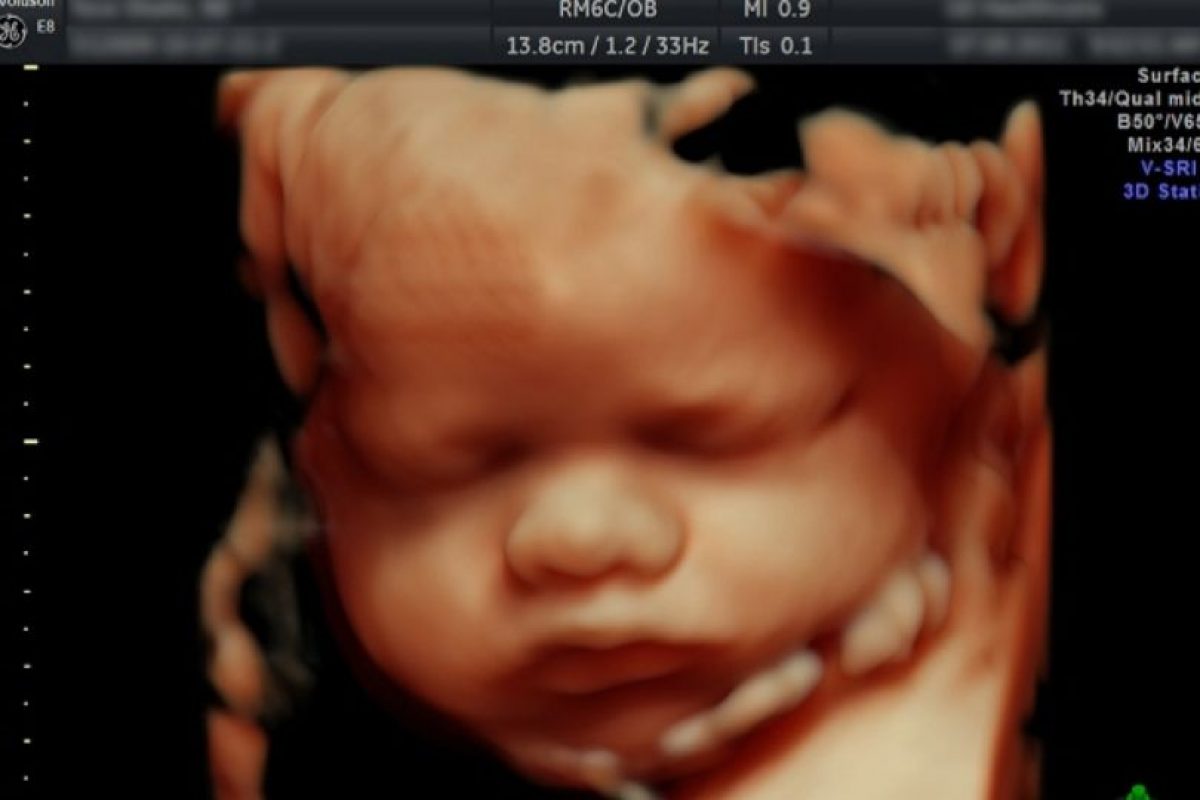
Майбутню маму, на якому терміні вона б не відправлялася в кабінет УЗД, цікавить, що можна побачити на тому чи іншому терміні. Сучасні різновиди ультразвукової діагностики значно розширюють перспективи, особливо це стосується таких інноваційних видів, як 3D і 4D-УЗД, а також 5D-УЗД, які дають можливість отримати не двомірну, а об'ємну і навіть кольорову картинку в режимі реального часу.
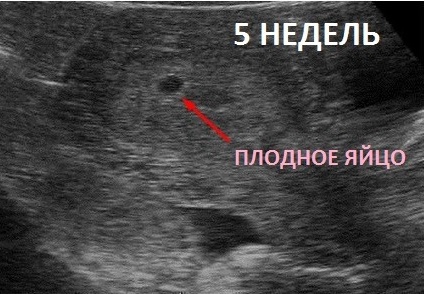
Однак не варто думати, що вже на наступний день після початку затримки на будь-якому, навіть самому сучасному апараті, можна побачити хоч щось. Самим раннім терміном, на якому можна (знову ж таки, тільки теоретично) розглянути плодове яйце, вважається 5 акушерська тиждень (це через три тижні після овуляції або тиждень після початку затримки).
Робити дороге об'ємне тривимірне УЗД на такому маленькому терміні немає ніякої необхідності, адже можна побачити поки тільки точку, яка і є плодовим яйцем. Вирушаючи на перше УЗД, жінка повинна знати, що саме їй можуть показати.
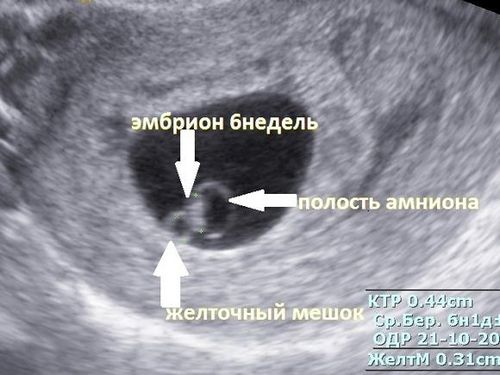
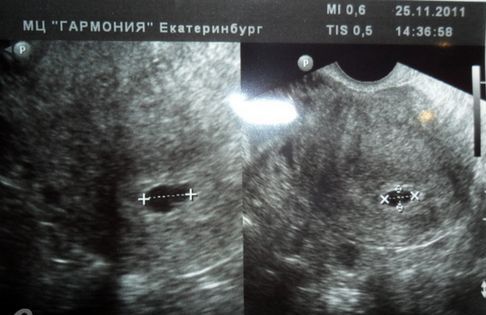
У 5-9 тижнів
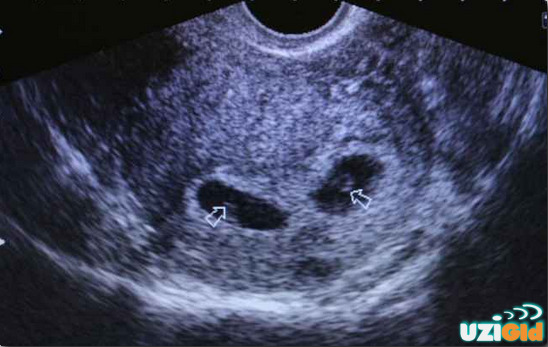
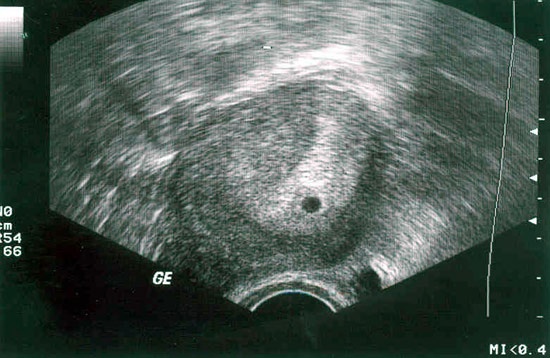
Дострокове УЗД, за показаннями або без них, за власним бажанням майбутньої мами, не зможе порадувати жінку вражаючими картинками та пам'ятними знімками. На самих ранніх термінах визначається лише округле утворення в порожнині матки з ледь помітним внутрішнім ядром – ембріоном. Такою ж красивою детальної картинки маленького эмбриончика, якими їх зображають за допомогою комп'ютерної графіки, в реальності не буде.
Більшість жінок толком не можуть навіть розглянути і саме плідне яйце, особливо якщо діагностика не супроводжується детальними коментарями з боку лікаря. Але є і один приємний нюанс — в п'ять акушерських тижнів у крихітного малюка починає стукати маленьке сердечко, а точніше спостерігається характерна пульсація там, де скоро сформується грудна клітка.
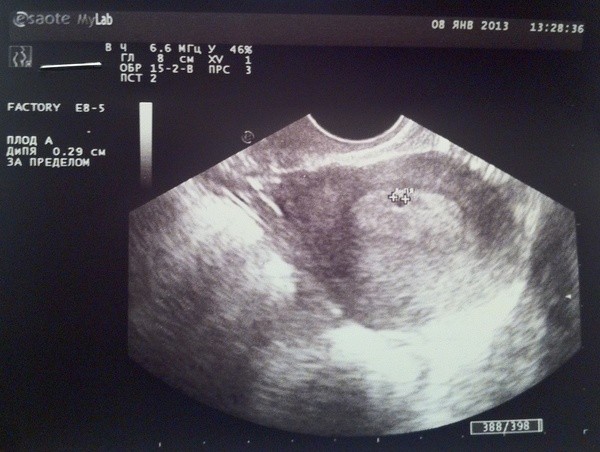
Якщо апарат, на якому проводиться обстеження, має досить хорошим дозволом і сучасним датчиком, то мама зможе побачити, як це відбувається. Головна характеристика розвитку малюка на початковому терміні — розмір плодового яйця. Саме його і виміряє лікар, якщо жінка прийде на сканування в 5-9 тижнів вагітності.
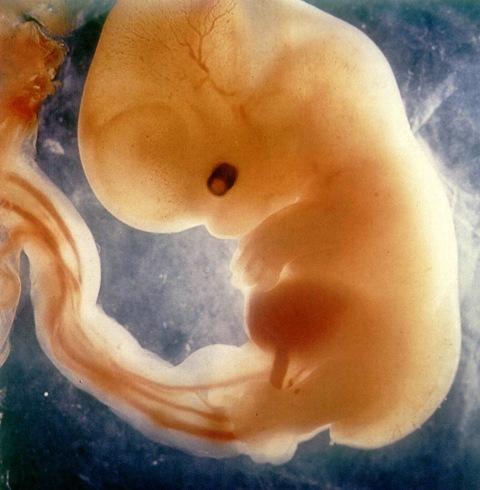
Якщо перше УЗД випаде на 7 тижнів по акушерському обчислення терміну вагітності (приблизно 5 тижнів від дня овуляції), то жінці вже з великою часткою ймовірністю зможуть показати її малюка. Ембріон на цьому терміні має непропорційно велику голову і хвостик.
В 9 тижнів малюк вже знайде більш зрозумілі мамі людські форми, хоча і хвостик, і велика голова все ще будуть спостерігатися. Серце дитини на 8-9 тижня вже можна послухати, якщо апарат УЗД оснащений акустичними динаміками.
В 10-13 тижнів
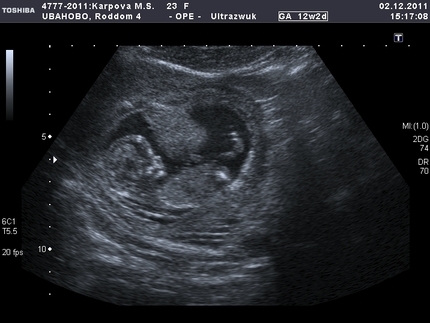
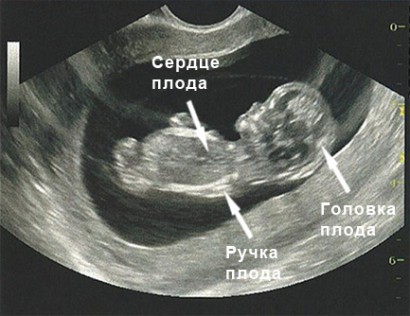
До строку проходження першого скринінгу малюк разюче змінюється. На першому плановому ультразвуковому скануванні жінці з великою часткою ймовірності покажуть ось такого малюка.
У нього вже добре помітні ручки, якщо пощастить, можна навіть розглянути пальчики на них. Також помітний лицьовій профіль, живіт, грудна клітка. Серце дитини б'ється ритмічно і голосно, його дадуть послухати.
У малюка на цьому терміні вимірюється відстань від куприка до тім'я (куприка-тім'яної розмір або КТР), відстань між скроневими кістками – бипариентальный розмір голівки (БПР), також іноді продовжують вимірювати розміри плодового яйця, але цей розмір не несе великої діагностичної цінності.
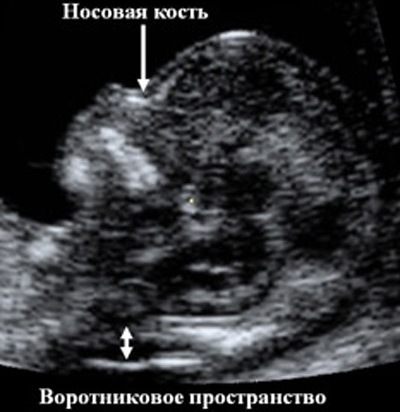
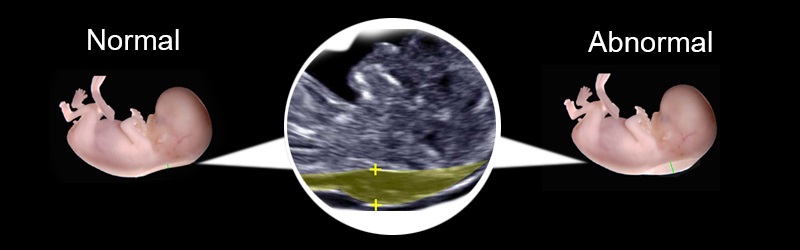
Основна мета — виявити, якщо вони є, маркери хромосомних аномалій, про яких говорилося вище. До таких відносяться два розміри — довжина носових кісток і відстань від внутрішньої поверхні шкіри малюка до зовнішньої поверхні м'яких тканин шиї.
Деяких патологій властиво скупчення зайвої рідини саме в цій ділянці, за рахунок чого ТВП (товщина комірцевого простору) збільшується. Багатьом хромосомним «збоїв» супроводжують різні деформації лицьових кісток, саме тому носові кісточки також намагаються розгледіти, а по можливості, і виміряти.
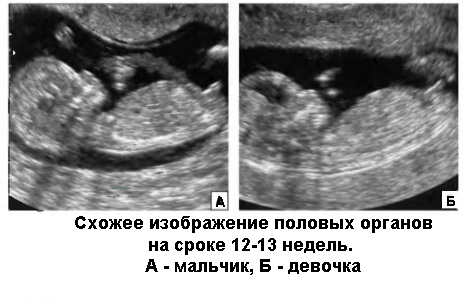
Зовнішні статеві органи майже сформовані, і їх також теоретично можна розглянути у 12-13 тижнів, але лікарі на цьому терміні не можуть говорити про статевої приналежності маляти з упевненістю, адже відмінності поки виглядають мінімальними. Більш точно відповісти на питання мами про стать дитини діагност зможе після 18 тижня вагітності, коли вона прийде на друге планове УЗД.
Розшифровка і норми
Займатися інтерпретацією результатів УЗД повинен лікар. Про це всі знають, але цілком зрозуміле цікавість і занепокоєння, властиве майбутнім мамам, які змушують жінок досконально підійти до вивчення складної термінології, щоб розібратися в усьому самостійно. У цьому немає нічого незвичайного, наше завдання — допомогти вагітним зрозуміти, що ж написано у висновку.
СВД
Під цією тризначної абревіатурою ховається головний показник розвитку малюка на строк до 9-10 тижнів. Оскільки сам ембріон ще дуже малий, і виміряти ембріональні частини дуже важко, за розміром плодового яйця визначають стан, розвиток та термін вагітності на початковому етапі.
Форма і розміри плодового яйця можуть навіть розповісти про неблагополуччя малюка, наприклад, деформація і деяка «здавленість» обрисів плодової оболонки можуть свідчити про те, що у жінки почався викидень, а його одночасне зменшення в розмірі вказує на неразвивающуюся вагітність і загибель ембріона.
Визначення терміну гестації з СВД на ранніх термінах вважається досить достовірним.
Адже поки ще малюки не діляться на великих і маленьких, товстих і худих — всі ембріони в першому триместрі зростають приблизно з однаковою швидкістю, спадкові ж риси зовнішності вони починають проявляти дещо пізніше.
Середній внутрішній діаметр плодового яйця збільшується одночасно зі строком, причому зростає плідна оболонка навіть не по тижнях, а по днях, тому встановити день зачаття великої праці не складе, за умови, що вагітність розвивається нормально.
Таблиця норм СВД (усереднено)
Середній внутрішній діаметр плідного яйця (мм) | Відповідність терміну гестації (тиждень+день) |
6 | 5+3 |
7 | 5+3 |
8 | 5+4 |
9 | 5+5 |
10 | 5+6 |
11 | 6+0 |
12 | 6+1 |
13 | 6+2 |
14 | 6+3 |
15 | 6+4 |
16 | 6+5 |
17 | 6+5 |
18 | 6+6 |
19 | 7+0 |
20 | 7+1 |
21 | 7+2 |
22 | 7+3 |
23 | 7+4 |
24 | 7+5 |
25 | 7+5 |
26 | 7+6 |
27 | 8+0 |
28 | 8+1 |
29 | 8+2 |
30 | 8+3 |
31 | 8+3 |
32 | 8+4 |
33 | 8+5 |
34 | 8+6 |
35 | 9+0 |
36 | 9+1 |
37 | 9+1 |
38 | 9+2 |
39 | 9+3 |
40 | 9+4 |
41 | 9+4 |
42 | 9+5 |
43 | 9+6 |
44 | 10+0 |
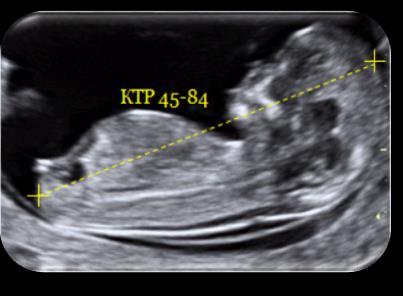
КТР
Куприка-тім'яної розмір дозволяє судити про темпи зростання дитини приблизно з 7-8 тижня вагітності. Цей розмір прокладається діагностом від самої верхньої точки голови (тім'ячка) до самої нижньої точки — куприка при максимальному розгинанні ембріона.
Зростання вимірюється від голови до стоп. На УЗД цей розмір вважається важливим показником, особливо якщо робиться дострокове дослідження, що передує плановому. За КТР не тільки визначають, як росте малюк, чи добре він себе почуває, але і термін вагітності, щоб уточнити передбачувану дату пологів.
На більш пізньому терміні, коли жінка вступить в другий триместр, КТР вже не визначається, оскільки малюк стає достатньо великим, щоб виміряти його від головки до куприка цілком.
КТР — розмір, який стає причиною серйозних переживань майбутніх матусь. Його коливання викликають бурю емоцій.
Насправді, не варто шукати в таблицях збігів до міліметра. Не завжди незначні відхилення в більшу або меншу сторону можуть вказувати на аномалії, і не завжди відхилення на 1-2 тижні мають патологічні причини.
Зменшення КТР може бути викликано тим, що у жінки сталася пізня овуляція або малюк «затримався» по дорозі в порожнину матки після зачаття, тобто імплантація відбулася пізніше, ніж думає жінка.
Серед можливих несприятливих наслідків зменшення КТР — інфекції, в тому числі і внутрішньоутробні, а також грубі генетичні патології, які не дають дитині на фізичному рівні розвиватися в заданому природою темпі.
Збільшення КТР також може говорити про неточності у визначенні терміну гестації, тобто про ранній овуляції, а також про тенденції до великого плоду.
Таблиця норм КТР (усереднено)
Термін гестації, (акушерські тижні) | Куприка-тім'яної розмір, мм |
7 | 10 |
8 | 15 |
9 | 22 |
10 | 31 |
11 | 42 |
12 | 51 |
13 | 63 |
14 | 76 |
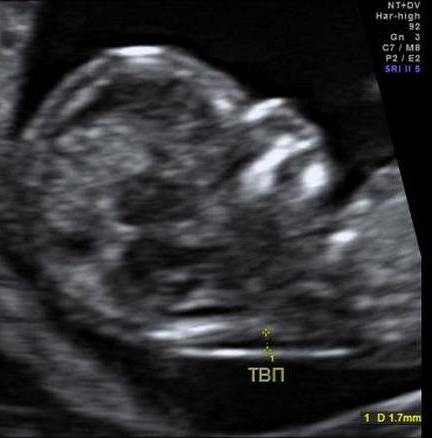
ТВП
Це перший показник можливих хромосомних аномалій. Товщина комірцевого простору вимірюється відрізком, який прокладається від внутрішньої поверхні шкіри до кордону темної анэхогенной області на задній частині шиї малюка.
Деякі грубі аномалії розвитку, пов'язані з помилками генетичного коду, викликають загальну набряклість у дитини, але визначити її в цей період можна лише по одній зоні дослідження — воротниковому простору. Після 13 тижнів вагітності цей показник не вимірюється, він вже не вважається діагностично важливим.
З приводу цього розміру майбутні мами, що проходять перший пренатальний скринінг, переживають найбільше.
Не варто впадати в паніку, адже цей розмір, як і всі інші, що визначаються на ультразвуковому скануванні, не говорить з точністю до 100% про наявність патології. Невелике відхилення від норм не завжди говорить про наявність захворювання.
Статистика показує, що невтішні діагнози у дітей із збільшеним ТВП підтверджуються лише в 10% випадків. Серед хворих малюків ТВП вище 3,0 мм зустрічалося лише в одиниць, зазвичай істинним пороків розвитку відповідає перевищення на 3-8 мм від норми.
Таблиця ТВП (усереднено)
Термін гестації (акушерська тиждень) | Товщина комірцевого простору, мм |
10-11 | 1,5 -1,6 (допустимо до 2,2) |
11-12 | 1,6 (допустимо до 2,4) |
12-13 | 1,6-1,7 (допустимо до 2,5) |
13-14 | 1,7-1,8 (допустимо до 2,7) |
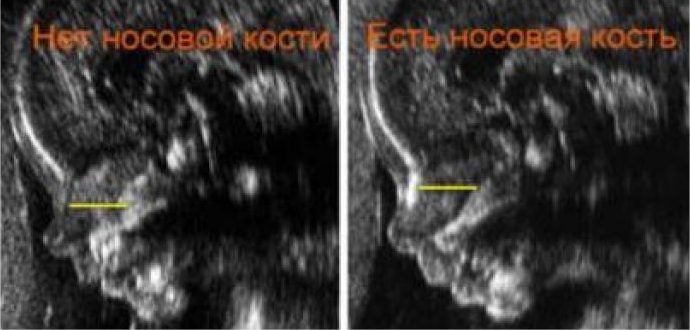
Довжина кісток носа
Як і у випадку з товщиною комірцевого простору, кістки носа також можуть говорити про ймовірність патології хромосомного походження. У дітей з синдромом Дауна, наприклад, носові кісточки можуть не визначатися взагалі, а у малюків із синдромом Патау носова кістка може бути сильно укороченим. Але знову ж, як і з ТВП, все залежить не тільки від стану здоров'я малюка.
Дуже часто лікарі не бачать носову кістку з причини того, що апарат УЗД в консультації застарів ще років десять тому. Іноді причиною виявлення тривожного маркера стає недостатній досвід лікаря-діагноста. Якщо результат обстеження цього маркера невтішний, то жінці призначається контрольне УЗД на апараті експертного класу і консультація медичного генетика.
Таблиця норм довжини носової кістки (усереднено)
Термін гестації (акушерські тижні) | Довжина носової кістки, мм |
10-11 | Виміряти можливо не завжди, але кістки повинні візуально визначатися |
12-13 | 3,1 |
14-15 | 3,8 |
Техніка проведення
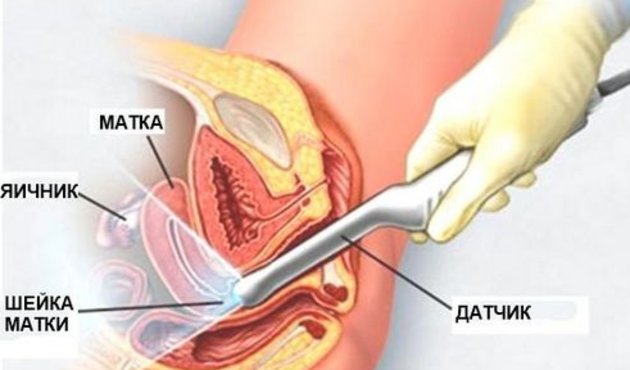
Багатьох жінок цікавить, яким способом проводиться перше ультразвукове дослідження. Найчастіше лікарі використовують для огляду вагінальний датчик, який в презервативі вводиться в піхву. Оглянути порожнину матки при такому методі можливе через стінку піхви. Вона досить тонка, і візуалізація хороша. Тому інтравагінальне УЗД вважається одним з найбільш точних.
Теоретично можливо при вагітності в першому триместрі оглянути жінку і трансабдомінально — зовнішнім датчиком, який прикладають до передньої черевної стінки, однак на маленьких термінах розглянути крихітний ембріон може перешкодити підшкірний жировий шар, якій є на животі навіть у досить мініатюрних дівчат.
Обстеження проводиться на кушетці, на яку жінці пропонується розміститися в положенні лежачи на спині з зігнутими в колінах ногами. Також лікар може провести огляд вагінальним датчиком на гінекологічному кріслі.
Якщо жінка прийде на прийом до УЗД-кабінет раніше планового скринінгу, що буває, коли призначають обстеження з приводу можливих ускладнень вагітності, лікар буде проводити сканування виключно вагінальним датчиком, так як він дозволяє детально вивчити стан шийки матки і цервікального каналу, що дуже важливо при підозрі на загрозу викидня, на позаматкову вагітність, на неразвивающуюся вагітність.
Як підготуватися до обстеження?
На результати УЗД на ранньому терміні може вплинути недостатня кількість рідини, через яку ультразвукові хвилі проходять краще. Саме тому перед походом до лікаря майбутній мамі рекомендується випити близько півлітра води, тим самим наповнивши свій сечовий міхур.
На більш пізніх термінах вагітності в порожнині матки буде достатньо амніотичної рідини, яка і буде служити ідеальним середовищем для проведення УЗ-хвиль.
Поки ембріон зовсім крихітний, спотворити реальну картину того, що відбувається може будь-фактор. Так, переповнений каловими масами кишечник, кишечник, петлі якого роздулися від газів, може здавлювати органи малого тазу жінки.
Щоб краще підготуватися до проходження першого УЗД, майбутній мамі рекомендується за два-три дні до відвідин діагностичного кабінету не вживати в їжу продуктів, здатних викликати бродіння й утворення кишкових газів.
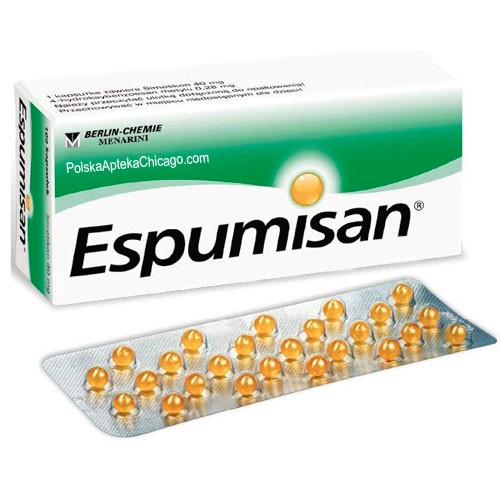
Краще виключити з раціону горох, білокачанну капусту, здобну випічку, житній хліб, солодощі, газовані напої. В день обстеження слід випорожнити кишечник, а за 2-3 години до УЗД прийняти препарат, який «схлопывает» бульбашки кишкових газів, не допускаючи здуття. До таких засобів, дозволених для вагітних, можна віднести «Еспумізан» або «Симетикон».
З собою на перше УЗД потрібно взяти обмінну карту, якщо вона вже заведена, паспорт, поліс обов'язкового медичного страхування, чисту пелюшку, яку можна буде постелити на кушетку або гінекологічне крісло, а також змінне взуття. Голодувати, йти на УЗД натщесерце необхідності немає.
Ймовірність помилок
Помилки лікарів ультразвукової діагностики — предмет широкого обговорення серед майбутніх мам. Дійсно, УЗ-сканування не вважається високоточним методом. Його точність оцінюється лише в 75-90%. Багато в правдивості результатів залежить від якості апарату, кваліфікації лікаря і своєчасності обстеження.
Якщо жінка вимагає у доктора відповіді на питання, якої статі її дитина на 11-12 тижня вагітності, то точність такого «передбачення» буде не вище 70%, проте вже після 18 тижня точність у визначенні статевої приналежності наблизиться до 90%.
Така ж закономірність спостерігається і з підтвердженням самої вагітності. Якщо жінка прийшла робити УЗД занадто рано, то лікар може нічого не побачити і написати у висновку, що ознак вагітності не виявлено.
Якщо вирішувати питання по мірі їх надходження, рекомендовані терміни, УЗД можна вважати досить точним та інформативним способом. А у випадках, коли результати ультразвукового сканування однозначно інтерпретувати не виходить, якщо є тривожні маркери або сумніву у лікаря, то він обов'язково порадить більш точні діагностичні методи — амніоцентез, біопсія хоріона, а трохи пізніше — кордоцентез.
При бажанні можна зробити неінвазивний аналіз ДНК плоду, який є прекрасною альтернативою інвазивним аналізами, і абсолютно безпечний для малюка.
До того ж у більшості випадків розвіяти сумніви допомагає знову ж УЗД, але іншого класу — експертного. Такі апарати є в розпорядженні перинатальних центрів, медико-генетичних центрів і клінік.
Шкодить УЗД дитині?
На цей рахунок єдиної думки не існує. У сучасної медицини немає доказів шкоди цієї діагностичної процедури, що розвивається в утробі матері плоду. Однак немає і доказів повної нешкідливості УЗД. Справа в тому, що наука не може вивчити віддалені наслідки. Ніхто не знає, як позначається вплив ультразвуку в ембріональному періоді на людину, коли йому виповнюється 30, 40, 50 років.
Саме брак інформації являє собою благодатний їжу для міркувань навколонаукових спрямування про вплив УЗ-хвиль на ДНК людини. Наявний досвід показує, що діти, які народжувалися у жінок, не робили УЗД при вагітності зовсім, і діти, які з'являлися на світ у жінок, які проходили таку діагностику більше 6 разів за термін виношування, нічим не відрізнялися за станом здоров'я один від одного.
Робити УЗД чи ні — вибір жінки. Моз лише рекомендується три планових обстеження за весь термін вагітності, але і вони не є обов'язковими. Якщо жінка не хоче, то ніхто не буде змушувати її.
Але перш, ніж відмовитися від скринінгу або позапланового ультразвукового сканування, жінці варто добре зважити всі ризики, адже багатьох патологій в процесі виношування і пологів можна буде уникнути, якщо лікарі зуміють вчасно розглянути тривожні симптоми.